Дата публикации: 30.11.2020
Дата обновления: 10.07.2022
Все врачи клиники
Содержание
- Что делать при острой боли в спине
- Только без паники
- Как облегчить свое состояние самостоятельно
- Когда нужно срочно обращаться к врачу
- Что делать при болях в спине разного характера
- Сильные боли в спине при коронавирусе и других ОРВИ
- Сильная боль в верхней части спины (шейном отделе позвоночника)
- Сильные боли в грудном отделе и в области лопаток
- Сильно болит поясница
- Сильно болит спина и живот
- Сильная болит спина и отдает в ногу
- При сильном вдохе болит спина
- Сильно болит спина под ребрами
- Болит бок со спины
- Сильно болят мышцы спины
- Сильно болит спина ночью и по утрам
- Сильные боли в спине при беременности
- Заболевания, вызывающие боли в спине
- Остеохондроз и грыжа диска
- Болезнь Бехтерева
- Рак легких
- Диагностика
- Как лечить боль в спине
- Медикаментозная терапия
- Частые вопросы
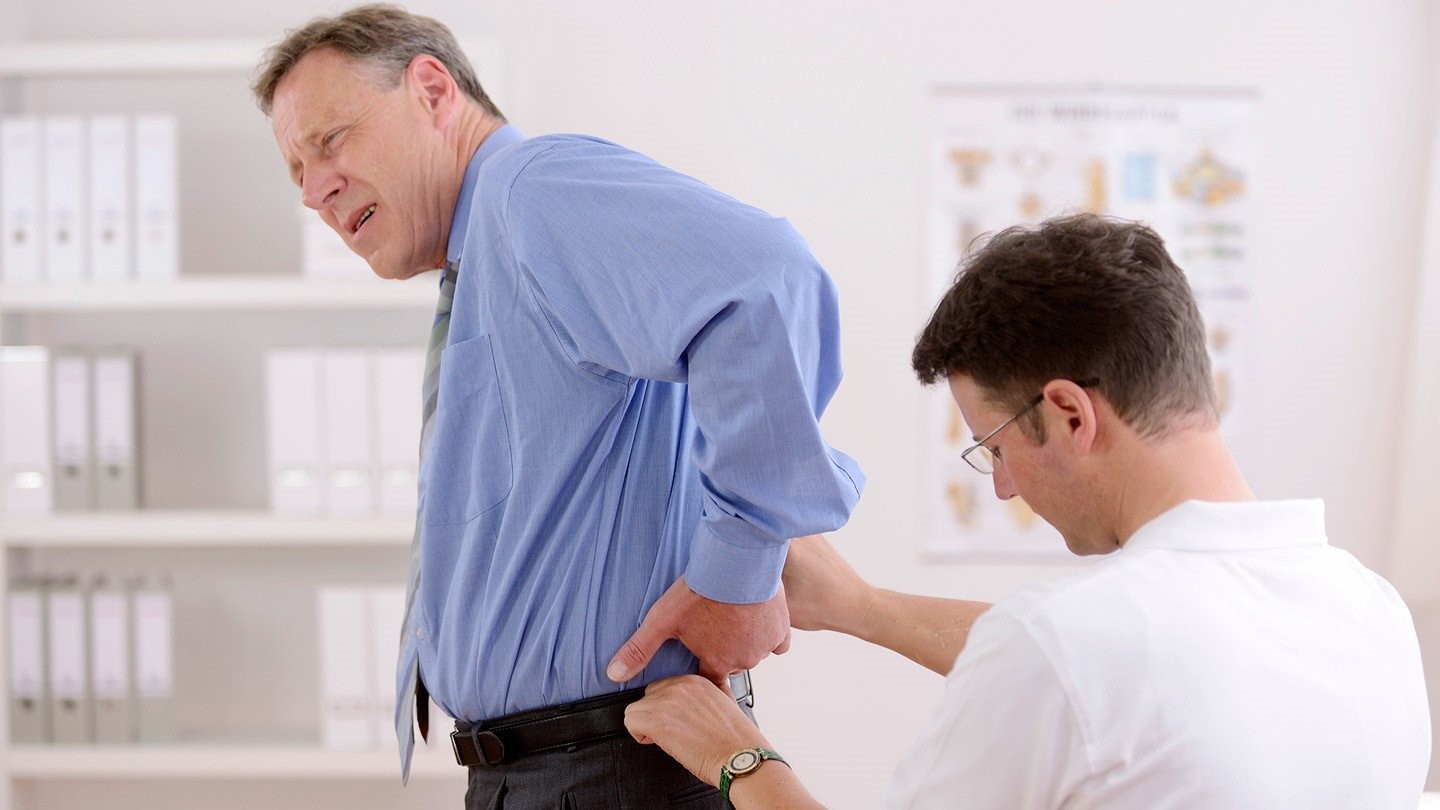
Что делать, если внезапно появились сильные боли в спине, как снять болезненные ощущения и можно ли это сделать самостоятельно? Конечно, неплохо знать, как помочь себе в случае появления внезапной сильной боли, но ограничиваться этим не стоит: после первой экстренной самопомощи нужно сразу же обращаться к врачу. В московской клинике «Парамита» вам всегда помогут: установят причину боли и избавят от нее.
Что делать при острой боли в спине
Болевой синдром в области спины периодически возникают у 60-80% населения. Это вторая по частое причина временной нетрудоспособности после острых респираторных вирусных инфекций. Острая боль в спине может начаться внезапно и так же внезапно закончиться, но может слегка стихать и переходить в хроническую. Это не стоит терпеть, лучше сразу же обращаться за медицинской помощью.
Только без паники
Появление сильных болей в спине не означает, что человеку нельзя помочь, в большинстве случаев все это успешно лечится, а значит, не стоит впадать в панику. Но важно знать, как оказать самому себе помощь и уменьшить болевые ощущения, после чего сразу же обратиться к врачу. Обращение к специалисту необходимо, так как болевые ощущения в спине вызывают многие заболевания и они требуют разного подхода к лечению.
Как облегчить свое состояние самостоятельно
Иногда болевой синдром настолько сильный, что человек остается в том положении, в котором его застал приступ. В этом случае нужно:
- Лечь на спину на твердой поверхности, можно на полу, подстелив одеяло; если не получается распрямить спину, то нужно принять позу, которая доставляет минимум боли.
- Попросить близких дать таблетку любого обезболивающего препарата (Анальгин, Парацетамол, Диклофенак, Ибупрофен, Найз и др.), все их можно купить в аптеке без рецепта:
- Диклофенак – самый эффективный препарат из группы нестероидных противовоспалительных средств (НПВС); в экстренных случаях лучше использовать ректальные свечи по 100 мг – препарат мгновенно всасывается в прямой кишке и начинает действовать; противопоказан при заболеваниях желудочно-кишечного тракта (ЖКТ), так как подавляет действие веществ, защищающих слизистую ЖКТ от любых нежелательных воздействий;
- Найз (нимесулид) – более современный препарат из группы НПВС, практически не оказывает отрицательного воздействия на ЖКТ, но менее эффективен, чем Диклофенак; при острой боли можно принять таблетку 100 мг;
- Анальгин (метамизол) – обезболивающее средство; при сильной боли можно принять таблетку 500 мг; осторожно: принимать это лекарство часто нельзя, оно дает много побочных эффектов.
- На кожу над болезненным участком нанести любое обезболивающее лекарственное средство для наружного применения: раствор для растирания Меновазин, мазь Диклофенак, гель Пенталгин, эмульгель Вольтарен и др. препараты безрецептурного отпуска:
- Меновазин – раствор для растирания содержит два вещества с местным обезболивающим действием (прокаин, бензокаин) + местное раздражающее и сосудорасширяющее средство ментол; раствор наносят на кожу и втирают 2 – 3 раза в сутки;
- мазь Диклофенак и эмульгель Вольтарен – содержат активное вещество диклофенак, оказывающее местное обезболивающее действие; наносят на кожу над болезненным местом 2 – 3 раза в день;
- гель Пенталгин с активным действующим веществом кетопрофеном из группы НПВС – вспомогательные вещества оказывают раздражающее и сосудорасширяющее действие; наносится на кожу 2 – 3 раза в день.
- Вызвать скорую помощь; врач сделает обезболивающий укол (обычно это инъекционные растворы НПВС) и посоветует, как лучше поступить: вызвать врача на дом или обратиться сразу в специализированную клинику.
Когда при болях в спине нужно срочно обращаться к врачу
В клинику следует срочно обращаться, если сильный болевой синдром в области спины:
- появился после травмы;
- сопровождается высокой температурой тела, недомоганием;
- на его фоне появилось нарушение мочеиспускания и дефекации;
- сопровождается нарушением двигательной функции конечностей и их онемением;
- имеет опоясывающий характер, охватывая не только спину, но и живот (подозрение на острый панкреатит);
- отдает в левую руку (подозрение на инфаркт миокарда);
- нарастает, не снимается таблетками и мазями.
Самостоятельно помочь себе в таком состоянии невозможно. Чтобы избежать тяжелых осложнений, нужно обращаться к врачу.
Что делать при болях в спине различного характера
Боль в спине может быть разной: острой, отдающей в разные участки тела, глубокой, ноющей, очень сильной, постоянной или волнообразной. Располагаться она также может на разных участках спины: в области шеи, груди, поясницы, крестца и копчика. Даже после полного обследования не всегда удается выяснить причину болей в спине, и тогда говорят о ее неспецифическом характере.
Такие боли называют ноцецептивными, связанными с раздражением болевых рецепторов в тканях (мышцах, связках, костях). Раздражители могут иметь механический (травмы), физический, химический и воспалительный характер. При этом степень изменений в позвоночнике не всегда соответствует интенсивности болевых ощущений. Неспецифические боли составляют около 80% всех болевых синдромов спины.
Нейропатический болевой синдром связан с поражением нервных корешков и нервных стволов. Эти боли составляют 7 – 8% от всех болевых синдромов, их особенностью является высокая возможность подтверждения диагноза при проведении инструментальных исследований.
Третий вид боли – специфические болевые синдромы (например, при туберкулезе позвоночника) встречаются относительно редко.
Сильные боли в спине при коронавирусе и других ОРВИ
При любых острых респираторных вирусных инфекциях, сопровождающихся внезапным началом и лихорадкой, могут появляться мышечные боли в спине, ломота во всем теле и сильная слабость. Эти болезненные ощущения связаны с общей интоксикацией организма. При коронавирусной инфекции с высокой температурой боли в спине могут быть одним из первых проявлений.
При появлении коронавирусной пневмонии болезненность в спине усиливается за счет поражения плевры, имеющей много нервных окончаний, а также за счет постоянного напряжения спинных мышц при навязчивом кашле. В спинных мышцах скапливается большое количество молочной кислоты, вызывающей раздражение и болезненные ощущения.
Что поможет: можно принимать внутрь Парацетамол – он является обезболивающим и жаропонижающим средством. Поможет также прием любых НПВС внутрь и нанесение на кожу в виде мазей и гелей.
Сильная боль в верхней части спины (шейном отделе позвоночника)
Острый болевой синдром может носить смешанный неспецифический и нейропатический характер. Неспецифические боли ноющие, часто связаны с неправильным вынужденным положением за столом во время работы, напряжением мышц спины и шеи. Кратковременный болезненный приступ может появляться при стенокардии и отдавать в левую руку.
Нейропатические боли имеют острый жгучий характер, иррадиируют в руку и лопатку на стороне поражения и связаны с ущемлением нервных корешков шейного отдела позвоночника.
Чем помочь:
- при болевом синдроме на фоне заболеваний позвоночника – НПВС;
- сердечном приступе – таблетка Нитроглицерина под язык; если в течение минуты боль не снялась, принять еще таблетку и вызвать скорую помощь.
Сильные боли в грудном отделе и в области лопаток
Спина в грудном отделе и между лопатками чаще всего болит при малоподвижном образе жизни и длительном нахождении тела в неудобном положении. Очень часто такое состояние появляется у тех, кто сидит за компьютером по нескольку часов в день. Ослабленные мышцы не выдерживают нагрузки и болят.
Развитие ребенка может быть нарушено при неправильной осанке – происходит боковое искривление грудного отдела позвоночника – cколиоз. Если вовремя не принять меры, позвонки смещаются и может произойти их компрессионный перелом.
Сильнейшая боль между лопатками может быть при ущемлении корешков спинномозговых нервов грудного отдела позвоночника. Она может отдавать в межреберные пространства или в левую руку и иметь сходство с приступом стенокардии, но при этом не снимается Нитроглицерином.
Острые боли в области лопаток могут появляться при различных заболеваниях внутренних органов: сердца, желудка, поджелудочной железы, легких (при поражении плевры), почек, желчного пузыря.
Чем помочь:
- при поражении опорно-двигательного аппарата- НПВС (см. раздел «Как облегчить свое состояние самостоятельно»);
- при спазме питающих сердечную мышцу артерий (приступе стенокардии) – таблетка Нитроглицерина под язык;
- при заболеваниях внутренних органов — может решить только врач; в некоторых случаях прием обезболивающих может привести к серьезным осложнениям, например, при аппендиците или холецистите можно убрать боль, сигнализирующую о необходимости операции.
Если вы не понимаете, что болит, то лучше вызвать скорую помощь.
Сильно болит поясница
Острый поясничный болевой синдром чаще всего связан с состоянием позвоночника, носит неспецифический характер и составляет около 80% всех болей в данной области.
Нейропатический болевой синдром составляет около 7 – 8%. Так, острая внезапная боль в пояснице (люмбаго) обычно связана с ущемлением спинномозговых корешков в поясничном отделе позвоночника. Острая внезапная боль в ягодице, отдающая в заднюю поверхность бедра (ишиас) – это ущемление или воспаление седалищного нерва.
Поясница может болеть также при заболевании почек и мочевыводящих путей, половых органов.
Чем помочь:
- при миозите – НПВС;
- при нейропатии – НПВС снимают болевой синдром не всегда, нужно обращаться к врачу для назначения полноценного курса;
- при заболеваниях внутренних органов – зависит от диагноза, установить который может только врач.
Сильно болит спина и живот
Такие боли опасны, чаще всего они связаны с заболеваниями внутренних органов. При их появлении в первую очередь думают об остром панкреатите. Острый болевой синдром носит опоясывающий характер, сопровождается тошнотой, рвотой и требует экстренной госпитализации больного. Если этого не сделать, то может произойти некроз ткани поджелудочной железы и больной погибнет.
Реже опоясывающие боли возникают при заболевании почек. Это состояние также требует врачебной помощи. При холецистите и приступе желчнокаменной болезни болеть может с правой стороны с иррадиацией вверх, к ключице.
Острая опоясывающая боль может появиться при межреберной невралгии, вызванной ущемлением спинномозговых корешков нижних участков грудного отдела позвоночника. Болезненность настолько сильная, что лишает больного сна.
Чем помочь:
- при межреберной невралгии – НПВС;
- при заболеваниях внутренних органов – немедленный вызов скорой помощи; до приезда врача можно принять 2 таблетки Но-шпы.
Сильная болит спина и отдает в ногу
Иррадиация острых болей в ягодицу и заднюю поверхность правой или левой ноги до колена говорит об ущемлении нервных корешков поясничной области с вовлечением в процесс седалищного нерва. Болевой синдром особенно сильный, имеет характер электрического разряда и сопровождается болезненными судорожными подергиваниями.
Чем помочь:
- как можно скорее вызвать скорую помощь, а перед этим принять НПВС и нанести обезболивающую мазь, но это не слишком эффективно.
При сильном вдохе болит спина
Больно дышать чаще всего бывает:
- при межреберной невралгии – боли усиливаются от любого движения, в том числе, от вдоха и кашля;
- при острых заболеваниях легких и бронхов с вовлечением в процесс плевры – плевропневмониях, раке легких.
Чем помочь:
- вызвать врача на дом и разобраться в проблеме; самостоятельно это сделать невозможно.
Сильно болит спина под ребрами
Такая локализация часто связана с заболеваниями внутренних органов:
- острые сильные неутихающие и ничем не снимающиеся боли, отдающие в живот и распространяющиеся на противоположную сторону спины; сопровождаются тошнотой и рвотой – при остром панкреатите;
- острые приступообразные боли, часто отдающие в паховую область – при мочекаменной болезни во время прохождения камня по мочевыводящим путям.
Чем помочь:
- вызвать скорую помощь – это экстренная ситуация часто требующая госпитализации; немного уменьшить боль может Но-шпа.
Болит бок со спины
Острые боли по бокам спины также могут быть связаны с заболеваниями опорно-двигательного аппарата и внутренних органов. По локализации и характеру болей можно предположить их происхождение. Если заболело в правом боку:
- Локализация в правой средней части спины:
- острые боли, отдающие в по ходу межреберных нервов – можно предположить ущемление нервных корешков грудного отдела позвоночника;
- ноющие локальные – мышечное воспаление;
- глубинные, усиливающиеся при глубоком вдохе и кашле – часто связаны с заболеваниями плевры – плевритами, раком легких с прорастанием в плевру.
- Локализация в правой стороне под ребрами:
- межреберная невралгия на фоне ущемления правого нервного корешка;
- заболевания поджелудочной железы, печени и желчных путей.
- Болит в боку слева:
- Сильная жгучая боль по ходу ребер на любом уровне – нейрогенная боль, связанная с патологией позвоночника.
- Острая внезапная кратковременная боль в верхней и средней части спины, часто отдающая в левую руку – приступ стенокардии.
Чем помочь:
- при заболевании позвоночника — НПВС;
- при стенокардии – Нитроглицерин под язык;
- при приступах панкреатита, холецистита, мочекаменной болезни – принять 2 таблетки Но-шпы.
Если боль не снимается, нужно вызывать скорую помощь.
Сильно болят мышцы спины
Спинные мышечные боли появляются при простуде, острых респираторных вирусных инфекциях, после длительной тренировки. У лиц, ведущих малоподвижный образ жизни мышцы могут болеть даже при небольших физических нагрузках.
Любое заболевание позвоночника (остеохондроз, мезпозвоночная грыжа, сколиоз и др.) всегда сопровождается напряжением мышц спины, так как они защищают позвоночный столб от любых негативных воздействий. При этом напряжение в мышцах усиливает болезненные ощущения в спине.
Чем помочь:
- обратиться к неврологу, пройти обследование и выяснить причину боли; самостоятельно можно снять сильную боль, используя мазь или гель с НПВС, но полностью избавиться от болевых ощущений будет сложно.
Сильно болит спина ночью и по утрам
Ночные и утренние боли в спине – это серьезный симптом, один из признаков воспалительного процесса. Как правило, болезненность сочетается с другими признаками: возраст до 40 лет, постепенное начало, утренняя скованность движений до получаса и больше, устранение болевых ощущений после начала двигательной активности.
Это серьезный симптом, который лишает больных сна и развивается при таких заболеваниях, как анкилозирующий спондилоартрит (болезнь Бехтерева), реактивный артрит, псориатический артрит, ювенильный хронический артрит, артрит, связанный с хроническими воспалительными заболеваниями кишечника.
Чем помочь:
- самостоятельно ничем, нужно обратиться к ревматологу, провести обследование и лечение выявленной патологии.
Сильные боли в спине при беременности
Болевой синдром при беременности носит механический характер. Растущий плод увеличивает нагрузку на мышцы и связки спины. В спинных мышцах при постоянном напряжении вырабатывается повышенное количество молочной кислоты, что приводит к появлению ноющих мышечных болей.
Болевой синдром может иметь и острый, приступообразный характер, что свидетельствует об ущемлении спинномозговых корешков на фоне высокой нагрузки на позвоночник. Беременная женщина ощущает сильную боль, лишается сна и постоянно находится в состоянии стресса.
Чем помочь:
- обратиться к врачу-неврологу или к терапевту женской консультации, он проведет обследование и назначит необходимое лечение; самостоятельно принимать лекарства нельзя: многие НПВС при беременности противопоказаны;
- показано ношение бандажа, поддерживающего живот.
Самые частые заболевания, вызывающие боли в спине
Болевой синдром в области спины в большинстве случаев развивается на фоне каких-либо заболеваний опорно-двигательного аппарата, нейроэндокринной системы или внутренних органов. Самыми частыми являются остеохондроз, межпозвоночная грыжа, болезнь Бехтерева, онкологические процессы в позвоночнике и др.
Остеохондроз и грыжа диска
Это дегенеративно-дистрофический процесс, приводящий к постепенному разрушению межпозвоночных дисков (хрящевых амортизационных пластинок с упругим ядром в середине). Диски растрескиваются, теряют упругость и могут полностью разрушаться. При этом ядро диска выпячивается и сдавливает нервные корешки или спинной мозг – развивается грыжа диска.
При ущемлении корешков появляются сильные боли в спине, часто иррадиирующие в крупные нервные стволы. Чаще всего это происходит в поясничном отделе, выдерживающем самую высокую нагрузку. Болит сначала в области поясницы, а затем иррадиирует на заднюю поверхность нижней конечности (люмбоишиалгия). Чем раньше начато лечение этого заболевания, тем быстрее больной избавится от болевых ощущений.
Болезнь Бехтерева
Правильное название заболевания — анкилозирующий спондилоартрит. Это хроническое воспалительное системное заболевание соединительной ткани, связанное с аутоиммунными процессами (аллергией на собственные ткани больного) и отягощенной наследственностью. Болеют в основном мужчины до 40 лет.
Происходит поражение суставов и связок позвоночника, сопровождающееся сильными болями в спине и постепенным формированием неподвижности позвоночного столба (анкилоза). Процесс начинается в нижних отделах позвоночника и постепенно понимается вверх. Особенностями болевого синдрома являются: ночные и утренние боли в спине, утренняя скованность, проходящая не менее, чем через полчаса после пробуждения и начала активных движений. Очень важно своевременно обратить внимание на эти симптомы и как можно раньше обратиться к врачу.
Рак легких
Опухоль развивается медленно из слизистой оболочки крупных или мелких бронхов. Вначале болезнь протекает бессимптомно, затем появляется кашель и периодически развиваются воспалительные процессы в бронхах и легких. При прорастании опухоли в плевру (тонкую пленку, покрывающую одним своим листком грудную клетку, а другим – легкие) появляются боли в спине, усиливающиеся при глубоком вдохе, кашле, чихании.
При появлении болей в спине, усиливающейся при дыхании и кашле, нужно немедленно обращаться к врачу!
Диагностика
Правильный диагноз заболевания очень важен, так как по его результатам назначается лечение. Он устанавливается на основании опроса и осмотра пациента врачом и данных дополнительного обследования, включающих:
- Лабораторные анализы – общий и биохимический анализ крови, анализ мочи; иммунологические исследования крови, ревматоидный фактор;
- Инструментальные исследования:
- рентгенография позвоночника;
- магнитно-резонансная или компьютерная томография (МРТ или КТ);
- радиоизотопная сцинтиграфия – проводится при малейшем подозрении на онкологическую патологию.
Но даже при полном обследовании не всегда удается выявить или исключить ту или иную причину болей.
Как лечить боль в спине
Основной задачей лечения является снятие болевого синдрома и подавление перехода остророго патологического процесса в хронический. С этой целью назначают лечение основного заболевания, а также симптоматическую медикаментозную терапию и немедикаментозные методы лечения.
Алгоритм лечение острого болевого синдрома:
- кратковременный постельный режим (2 – 5 дней) в сочетании с медикаментозной терапией и рефлексотерапией (РТ); длительное соблюдение постельного режима способствует переходу острого процесса в хронический; возможно назначение краткого курса ношения ортопедических приспособлений: шейного воротника при патологии в верхней части спины и шее или поясничного пояса;
- полупостельный режим в следующие 7 – 8 дней; курс медикаментозной терапии и РТ продолжается, присоединяют легкие физические упражнения, физиотерапевтические процедуры (электрофорез с обезболивающими лекарственными растворами);
- режим двигательной активности с небольшими ограничениями (10 – 20 день); медикаментозная терапия проводится по показаниям; физиопроцедуры (лазеро- и магнитотерапия), РТ; присоединяют курс мануальной терапии и массажа;
- режим двигательной активности без ограничений (но без поднятия тяжестей) с выполнением специально подобранных упражнений ЛФК;
- профилактика болей – регулярные занятия ЛФК и посильными видами спорта для того, чтобы поднять качество жизни на новый уровень.
Медикаментозная терапия
Так как проведенное обследование не всегда выявляет причины болей, в лечении учитывается ее характер (ноцецептическая, нейропатическая):
- При очень сильных резких болях проводятся паравертебральные блокады с новокаином. Если болевой синдром не снимается, проводятся эпидуральные блокады – обезболивание путем введения анестетиков в эпидуральную полость, расположенную между твердой мозговой оболочкой и надкостницей позвоночного столба.
- Менее выраденный болевой синдром снимается внутримышечным введением лекарств из группы НПВС. Подбор лекарств проводится индивидуально с учетом свойств препарата и индивидуальных особенностей больного. Самое эффективное средство – Диклофенак, может давать осложнения со стороны ЖКТ, поэтому при наличии у больного заболеваний желудка обезболить спину помогут более современные НПВС (Целебрекс, Найз, Мелоксикам).
- Для устранения спазма мышц спины назначают миорелаксанты – Мовалис, Сирдалуд.
- Витамины группы В (В1, В6, В12) оказывают благоприятное действие на периферическую нервную систему и усиливают обезболивающее действие НПВС. Эти препараты можно вводить в виде инъекций отдельных витаминов или в виде раствора Мильгаммы, в состав которой входят все 3 витамина и обезболивающее средство лидокаин. После улучшения состояния можно принимать внутрь таблетки Мильгаммы Композитум или Нейромультивита.
- При нейропатических болях, связанных с вовлечением в процесс нервных волокон, в состав комплексного лечения вводят антидепрессанты (амитриптилин) и противосудорожные средства (прегабалин). Это средства помогают устранить боль.
Частые вопросы
Боли в спине при менструации, что делать?
Есть ли какие-то ЛФК при острой боли в спине?
Если спина сильно болит, ЛФК делать нельзя. Когда боли уменьшаются, упражнения подбираются индивидуально.
Если спина болит только при движении или ходьбе?
Такие боли чаще всего связаны с остеохондрозом. Помогут физиопроцедуры, упражнения ЛФК, курсы рефлексотерапии.
При лечении сильных болей в спине самое главное – предупредить переход острой боли в хроническую. Поэтому пациент должен как можно скорее обращаться за медицинской помощью. Специалисты клиники «Парамита»в Москве помогут устранить боль, восстановить здоровье и достойное качество жизни пациента. Обращайтесь, мы вас ждем!
Литература:
- Левин О. С. Диагностика и лечение неврологических проявлений остеохондроза позвоночника // Consilium Medicum. 2004. Т. 6. № 8.
- Ляшенко Е. А., Жезлов М. А., Левин О. С. Острая боль в спине: алгоритмы диагностики и терапии // Фарматека. 2013. № 13. С. 87–94.
- Hall H. Back pain. J. H. Noseworthy (eds). Neurological therapeutics: principles and practice. London: Martin Dunitz, 2003.
- Quintero S., Manusov E. G. The disability evaluation and low back pain // Prim Care. 2012; 39 (3): 553–559. doi: 10.1016/j.pop.2012.06.011.
- Lee A. et al. Effects of nonsteroidal anti-inflammatory drugs on post-operative renal function in adults with normal renal function // Cochrane Database Syst. Rev. 2007(2). CD002765.
«Вы задумались о собственном здоровье и обратились к нам – этим шагом Вы доверили нам свою жизнь. Мы высоко ценим Ваш выбор, и от имени коллектива клиники «Парамита» я хочу Вас заверить, что мы сделаем всё возможное, чтобы его оправдать.»
Илья Грачев
Главный врач клиники
Мы всегда рады помочь, ждем ваших звонков
+7 (495) 198-06-06
Возможные заболевания при такой боли
Упражнения от боли в пояснице

Гимранов Ринат Фазылжанович
Невролог, нейрофизиолог, стаж — 33 года;
Профессор неврологии, доктор медицинских наук;
Клиника восстановительной неврологии.Об авторе
Дата публикации: 24 мая, 2022
Обновлено: 12 октября, 2022
Неприятные ощущения в спине из-за усталости, неудобной позы или плохой осанки знакомы практически каждому человеку на планете, особенно, если возраст уже 40+. Существует множество различных препаратов, которые заглушают приступ, но не помогают от повторного. Здесь на помощь приходит физиотерапия и ЛФК. Лечебная физкультура – основной метод лечения и поддержания здоровья спины.
Крайне важно подобрать самый эффективный и лучший комплекс упражнений при болях в пояснице и спине, для снятия напряжения мышц. Он поможет не только снизить неприятные ощущения без дополнительных лекарств, но и забыть о повторных приступах защемлений.
Однако, когда остро болит поясница от любой неудобной позы, упражнения для снятия боли в пояснице и спине выполнять не стоит. В этом случае рекомендуется обратиться к врачу, пройти полноценный курс лечения и лишь затем восстанавливать здоровье с помощью специальной гимнастики [1].
Содержание статьи:
- 1 Возможные причины боли
- 2 Когда необходимы упражнения
- 3 Эффективность ЛФК
- 4 Общие правила
- 5 Снятие острой боли
- 6 Снятие умеренной боли
- 6.1 Универсальные упражнения
- 7 Снятие боли при беременности
- 8 Гимнастика Ю. Попова
- 9 Методика профессора Гимранова Рината Фазылжановича
- 10 Упражнения В. Дикуля
- 11 Профилактические упражнения
- 12 Противопоказания для гимнастики
- 13 Список использованной литературы:
Возможные причины боли
Еще одно преимущество – возможность в домашних условиях выполнять упражнения для спины, для уменьшения и облегчения боли и полного устранения проблемы. Это помогает достигнуть положительных результатов лечения для пациентов дома, когда болит поясница. Однако перед тем, как заняться оздоровительной физкультурой, посетите врача, чтобы выяснить, из-за чего вас мучают неприятные ощущения и какой оздоровительный курс подойдет лучше всего.
Наиболее распространенными причинами являются:
- Поражение позвонков и межпозвоночных дисков.
- Сколиоз.
- Остеохондроз.
- Старые или новые травмы.
- Межпозвоночные грыжи.
- Чрезмерные физические нагрузки.
- Воспалительные процессы.
- Заболевания внутренних органов.
- Слишком маленькие физические нагрузки.
Обычно сначала проводится медикаментозное лечение и только потом, в период восстановления, к нему добавляется ЛФК. Некоторые из описанных далее комплексов прекрасно подходят не только для того, чтобы укрепить мышечный корсет и сохранить подвижность позвоночника, но и чтобы избавиться от внезапного прострела от неожиданно возникшего приступа.
Когда необходимы упражнения
Решать, как снять и лечить у женщин или мужчин острую боль в пояснице, какие помогающие для растяжки в области позвоночника в домашних условиях тренировки использовать, чтобы убрать боль в области позвоночника, должен только лечащий врач.
В некоторых случаях без специализированных комплексов просто невозможно провести полноценную терапию [2].
Дополнительную физическую нагрузку специалисты назначают:
- Пациентам с лишним весом, так как у них позвоночник разрушается быстрее.
- При патологических изменениях позвоночного столба.
- Людям с малой двигательной активностью.
Хотя дополнительные правильные занятия помогают затормозить процесс старения, крайне опасно самому назначать их или иные физиопроцедуры. Самостоятельный подбор тренировочного курса, руководствуясь интернетом или советами знакомых, может привести к рецидиву уже через несколько месяцев. Именно поэтому каждый этап лечения должен назначается врачом.
Эффективность ЛФК
Ежедневные занятия физической активностью – один из лучших способов предотвратить разрушение позвоночного столба, изменения его структуры, возникновения заболеваний другого типа.
Поэтому существует множество упражнений, чтобы спина не болела, снимающих боль в пояснице, отдающих в ногу, облегчающих положение спины внизу, позволяющих быстро прийти в норму и продолжить день без дискомфорта и ограничений. Их эффективность доказана многолетним опытом врачей-неврологов.
Основные преимущества регулярных тренировок:
- Укрепление мышечного корсета и связок. Они удерживают позвонки от смещения, амортизируют последствия резких и не очень удачных движений. Защищают от возникновения различных травм.
- Улучшаются обменные процессы в организме. Улучшается усвоение витаминов и микроэлементов. Мышцы активнее снабжаются кровью, что приводит к быстрому избавлению от страдания и постоянному укреплению организма. Благодаря ежедневным коротким тренировкам человек поддерживает здоровье всех основных систем организма[3].
Особенно актуальна физическая активность каждый день для людей, ведущих малоподвижный образ жизни. Длительное сидение за компьютером, часто в неудобной позе, приводит к возникновению целого ряда проблем с опорно-двигательным аппаратом.
Уже через несколько недель регулярных занятий будет виден результат:
- Из-за более активного циркуляторного кровообращения увеличивается приток кислорода к тканям.
- Снижается постоянная нагрузка на позвоночные диски. Ведь со временем она только увеличивается, особенно если у человека есть лишний вес.
- Увеличивается работоспособность.
- Избавление от спазмов и сведенных мышц.
- Пропадает защемление, а болевой синдром постепенно успокаивается.
Лечебная физкультура – это спорт, которым можно заниматься не только в больнице или специализированном спортзале, но и в привычных домашних условиях.
Общие правила
Перед началом тренировок стоит вспомнить о базовых правилах, позволяющих получить максимум пользы. Если не соблюдать их, занятия могут не только не принести ожидаемой пользы, но и навредить, усугубляя положение человека [4].
Для начала стоит определиться, какие простые упражнения от боли в спине и пояснице, помогут в домашних условиях, буквально, сидя в кровати, от сильной, острой боли в нижней части позвоночника, найти лучшие фото или видео и рассмотреть порядок действий.
В идеале первая тренировка проводится под руководством тренера, знакомого с программой и вашими ограничениями. Он подскажет оптимальный темп и интенсивность выполнения движений и исправит ошибки.
Также стоит соблюдать несколько обязательных правил:
- Проветрите помещение перед началом.
- Следите за температурой, в месте занятий не должно быть холодно.
- Выбирайте одежду из воздухопроницаемых материалов.
- Движения выполняйте плавно, намеренно замедлив привычный ритм.
- Постепенно наращивайте темп и количество повторений, особенно если раньше не занимались спортом. Не стоит в первый раз выполнять больше, чем вы можете.
- Как только появятся болезненные ощущения, сразу же остановить тренировку. Продолжать можно будет только после отдыха.
Соблюдая простые рекомендации врачей и тренеров по ЛФК, вы получите максимум пользы от выполняемой разминки.
Снятие острой боли
Непосредственно во время приступа, в момент ощущения острых, неприятных, пронизывающих симптомов никакими лишними телодвижениями лучше не заниматься. В это время человеку необходим покой и медикаменты, которые подавят неприятные ощущения [5].
Только после того, как спина перестает сильно болеть, решают, какие упражнения помогут при боли в спине и пояснице, если делать их медленно, когда их сделать так, чтобы они снимали, убирали оставшуюся боль справа или слева.
Но это не означает, что при обострении запрещено двигаться вообще. Состояние, когда тяжело разогнуться, само по себе мешает выполнять физкультуру безболезненно. В таких случаях рекомендуется активность в пределах безболевого диапазона. Движения в направлениях, усиливающих неприятные ощущения, делать не нужно. Допускается ходьба по квартире, медленные плавные наклоны в безопасном объеме, а также аккуратно проводимые гимнастические комплексы из положения лежа.
Снятие умеренной боли
Боль в пояснице может быть умеренной или острой, резкой в определенной области позвоночника, тогда для того, чтобы ее снять в домашних условиях у мужчин и женщин, чтобы убрать неприятные ощущения, для лечения используют упражнения и растяжку, помогающие расслабить мышцы, хотя, как лечить в дальнейшем возникшую проблему, должен решать врач. Ведь избавление от проявлений – это только временное решение, которое не устранит ее первопричину.
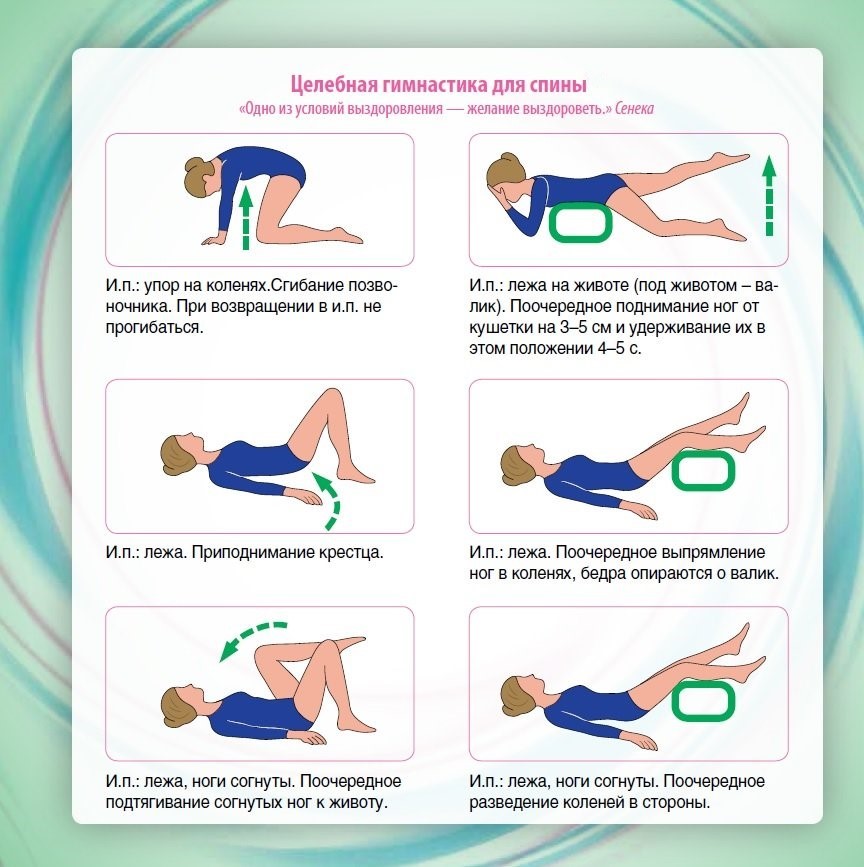
Наиболее действенными считаются:
- Приседания у стены. Обопритесь спиной о стену, выставьте вперед руки, сцепленные в замок, расставьте ноги на ширину плеч. Медленно опуститесь в неглубокий присед, не отрываясь от стены. Вы почувствуете, как нагрузка ложится не только на ягодицы и бедра, но и на мышцы поясницы. Замрите в нижней точке на 10-15 секунд, а затем также плавно выпрямитесь. Для получения лучшего эффекта повторите движение 2-3 раза.
- Растяжка. Лягте на пол, упритесь пятками в твердую поверхность. Медленно подтяните к себе одну ногу, согнутую в колене, перехватите руками в области бедра и постарайтесь прижать ее к груди. Действуйте плавно, замрите ненадолго в верхней точке, затем так же медленно опустите назад. Повторяйте 2-3 раза с обеими ногами посменно.
- Коррекция наклона таза. Первичная позиция – лежа, с высоко поднятыми под прямым углом ногами. Талия должна быть прижата к полу в таком положении. Медленно, не сгибая, опускайте нижние конечности вниз, максимально долго сохраняя тело прижатым к полу. Согните колени при опускании, когда она начнет отрываться от поверхности. Повторите 2-3 раза.
Как именно размять, что делать, чтобы не болела поясница, какие упражнения помогут вам накачать мышцы, чтобы снять и полностью убрать боли, избавиться от дискомфорта при болях в спине в определенной области, вылечить ее, если спина в этом нуждается, расскажет врач. Самостоятельно подбирать себе тип лечения просто опасно, так как это может привести к ухудшению состояния. Комплекс ЛФК составляется индивидуально, с учетом личностных особенностей, уровня подготовки, ограничений пациента.
Универсальные упражнения
Существуют лечебные физ упражнения, помогающие при простреле в пояснице, сильной, острой боли в спине, отдающей в ногу при наклоне вперёд от поясничного отдела слева или справа, они подходят для пожилых мужчин и женщин, но можно ли их делать, подскажет лечащий врач.
Такие движения считаются универсальными, не требуют особенной подготовки и подходят людям с большим количеством ограничений. Выполнять их возможно даже в пожилом возрасте или не имея никакого опыта физических тренировок.
Наиболее популярные методы универсальной гимнастики:
- Растяжка мышц. Ложитесь, поставив нижние конечности в согнутом состоянии на ширине плеч. Левую ногу подтяните к груди и поверните так, чтобы ее лодыжка коснулась колена. Обеими руками обхватите левое колено и притяните его как можно ближе к груди. Замрите в такой позе на пару секунд. Затем снова расслабьтесь. Сделайте несколько повторений на обе стороны.
- Подъемы со скамьей. Сядьте спиной к опоре так, чтобы бедра находились от нее на расстоянии 40 сантиметров. Уприте в нее руки, согните ноги в коленях. При выполнении движения приподнимайте таз от пола усилием мышц туловища и рук. Опирайтесь полной стопой в пол. Движение совершается при вдохе. Замрите в верхней точке на 10 секунд, затем опуститесь в исходную позицию и сделайте 10 повторов.
- Поза собаки. Примите исходное положение как при облегченных отжиманиях. Упритесь в пол вытянутыми руками и носочками. Затем опустите голову вниз, а бедра при этом поднимите. В такой позе замрите на 1-2 секунды. Затем вернитесь в исходное состояние. Сделайте 2-3 повтора для достижения лучшего эффекта.
Одним из отличных средств для избавления от приступов люмбалгии является йога. Лучше использовать позиции для новичков и в первый раз заниматься под присмотром тренера, знающего особенности вашего здоровья. Регулярные тренировки помогут укрепить мышечный корсет, поддерживающий позвоночник.
Снятие боли при беременности
Когда женщина оказывается в особом положении, встает вопрос, можно ли ей делать зарядку для спины и в области поясницы при острых болях в позвоночнике, и какую именно, чтобы не болела спина еще сильнее. Большинство стандартных комплексов упражнений беременным не подходят из-за их ограничений и дополнительной нагрузки.
Но существуют специальные программы, разработанные с учетом особенностей беременности и возросшей нагрузки на позвоночник из-за увеличивающегося живота [6].
Разработан ряд мероприятий, помогающих справиться с неприятными ощущениями внизу позвоночника:
- Боковые наклоны из сидячего положения. Удобно устройтесь на полу в сидячей позе, а затем медленно и плавно совершайте наклоны попеременно в две стороны. Сконцентрируйтесь на ощущениях.
- Лягте и положите под поясницу специальный поддерживающий валик. В таком положении расслабьтесь, а затем начните одновременно поднимать голову и бедра к животу. С особой осторожностью эти движения применяются в третьем триместре.
- Встаньте на ноги, сделайте выпад левой вперед. Затем наклонитесь так, чтобы доставать руками до пола. Ощутите, как растягиваются мышцы. Подвигайте тазом вверх – вниз, затем примите первоначальное положение. Повторите то же самое для правой стороны.
Перед тем, как использовать какое-либо из предложенных упражнений, обязательно пройдите обследование и проконсультируйтесь с гинекологом. Дискомфорт в области таза и нижней половине тела может быть вызван сильным защемлением нервов или гинекологическими проблемами. Так же на возможность делать подобную физкультуру влияет положение ребенка и еще множество факторов. Готовясь стать матерью, стоит с особым вниманием относиться к своему здоровью.
Гимнастика Ю. Попова
Специальные упражнения при боли в поясничном отделе позвоночника, для снятия острых болей в нижней части спины, которая болит из-за перенапряжения и лишнего веса разработал известный врач Юрий Попов. Его методика подходит как тем, кто уже столкнулся с возрастными проблемами, так и тем, кто хочет максимально отсрочить этот момент.
Врач считает, что с возрастом под воздействием неправильных нагрузок и силы тяжести прогибы в позвоночнике становятся более заметными, приносящими чувство дискомфорта. Именно с этим призывает бороться специалист.
Комплекс простых тренировок позволит вернуть позвоночник на прежнее место:
- Лечь на живот, вытянув перед собой руки. Одной ладонью нужно зажать пальцы другой. А затем, чувствуя каждый позвонок. На выдохе напрячь мышцы спины и перекатиться на правый бок, а затем вернуться в исходное положение.
- Лягте горизонтально и раскиньте руки максимально удобно. Затем согните их в локтях, сожмите кулаки, уприте костяшки в лицо и попробуйте свести их вместе в районе груди. Старайтесь не прекращать касаться пальцами лица. Замрите так на 2-3 секунды, а затем вернитесь в исходное положение.
- Лягте ровно, руки выпрямите и расположите над головой, возьмитесь одной ладонью за другую. Сосредоточьтесь на ощущении мышц пресса и поясницы. Медленным плавным движением поднимайте вверх, а затем опускайте ноги.
При выполнении подходов крайне важно быть сосредоточенным. Важно следить за каждым своим движением, концентрироваться на испытываемых ощущениях. При необходимости, если то или иное движение плохо переносится, отказаться от выполнения этого элемента.
Многие специалисты советуют этот курс ЛФК для пациентов, проходящих период реабилитации, после купирования болевого синдрома.
Методика профессора Гимранова Рината Фазылжановича
Р.Ф. Гимранов – один из самых известных специалистов сегодня в России. Он также разработал свой вариант ЛФК при болях в пояснице, позвоночнике и ягодицах. Простые и доступные для каждого восстановительные программы обладают доказанной эффективностью, чем и объясняется их популярность.
Они послужат отличным вариантом профилактической ежедневной разминки. Так же комплекс Гимранова Р. советуют врачи в период восстановления, после прохождения основной медикаментозной терапии.
Лечебную гимнастику стоит выполнять медленно и в несколько подходов:
- Сидя на стуле выпрямиться, поднять и сцепить руки, попытаться завести их максимально далеко за спину. При этом голова будет немного откидываться, а длинные мышцы чувствительно напрягаться.
- Сидя на полу, перенести вес тела на расставленные сзади руки. Выпрямленные ноги поднять максимально высоко. На некоторое время задержаться в высшей точке, стараясь удерживать равновесие. Стоит повторить это движение 2-3 раза.
- На полу сядьте на колени. Наклонитесь максимально вниз, вытягивая перед собой руки. При идеальном исполнении попытайтесь коснуться лбом спортивного коврика, плотно прижимая бедра к грудной клетке и животу. Задержитесь в такой позе на пару секунд, а затем медленно и плавно примите привычное сидячее положение.
Подобная лечебная гимнастика для спины при болях в пояснице подойдет и мужчинам, и женщинам для снятия зажимов в поясничном отделе за 5 минут, когда сильно и остро болит внизу в позвоночнике. Однако использовать ее можно только людям без хронических болезней.
Упражнения В. Дикуля
Еще одним известным врачом, предлагающим свою авторскую методику, дающую хорошие результаты в период восстановления после приступов, является Валентин Дикуль. Его лечебная физкультура при болях в спине и пояснице, проблемах с позвоночником была опробована на себе, именно поэтому специалист советует ее для людей с практически любой базовой подготовкой.
В комплекс входят несложные укрепляющие приемы, которые способен выполнить любой человек, даже никогда не занимавшийся спортом.
В. Дикуль советует физические упражнения при болях в пояснице в спине, после нагрузок:
- Отжимания от пола, но не в обычной позе, а сделав упор на ладони и колени. В такой позе обеспечивается необходимая нагрузка, при этом она не очень большая, что позволяет избежать возможной ситуации, когда мышцы сводит от напряжения.
- Встать на четвереньки. Сосредоточиться и максимально оторвать от пола нижние конечности от стопы до колена. Необходимо замереть в такой позе на несколько секунд, а затем снова повторить ее.
- Перекаты на руках. Встаньте в исходную позу, уперев в пол руки и стопы. При выдохе перенесите вес тела на пятки, при этом не отрывайте ладони от земли, давая мышцам хорошо растянуться. На выдохе вернитесь в исходное положение и помните, что стопы от земли отрывать нельзя. При этом все конечности должны быть максимально выпрямлены.
- Лягте на пол и согните ноги в коленях. Затем, не разгибая и не отрывая стоп от пола, попробуйте наклонять нижние конечности вбок, меняя сторону.
Для лучшего результата стоит сделать каждый подход по 5-8 раз, и повторив 3 раза весь комплекс. Этого будет достаточно для ежедневной лечащей нагрузки. Регулярное выполнение легкой тренировки станет отличной профилактикой и укреплением здоровья. Но стоит помнить, что каждое движение выполняется плавно, без резких движений.
Профилактические упражнения
Специальные занятия при болях в пояснице, особые тренировки от зажимов в спине посоветует врач, но, чтобы не доводить себя до похода в клинику, можно заняться профилактикой.
Предотвращение заболевания считается медициной будущего, тем способом, который поможет предотвратить развитие многих патологических состояний.
Простейшие упражнения станут отличной быстрой разминкой для поясницы от боли, чтобы спина в будущем не болела при дополнительных нагрузках:
- Птица. Имитируем порхания крыльями. Встаньте прямо, расставив стопы на ширину плеч, напрягите пресс. Согнутые в локтях руки поднимите на уровень плеча и максимально отведите их назад. При этом прогнитесь в области груди, расправляя грудные мышцы. Сделайте 5 повторений. Особенно эффективно против затекшей из-за неудобной позы во время работы.
- Универсальная растяжка косых мышц. Останьтесь в позе, характерной для прошлого варианта. Напрягая пресс, совершайте повороты вправо, а затем влево. В таком случае растягиваются именно боковые мышцы, расслабляется спина, снижается опасность возникновения невралгии в грудном отделе. Сделайте 2-3 повторения в обе стороны.
- Гибкая спина. Поставьте ноги на ширине плеч, напрягите живот, руки положите на талию, но так, чтобы ладони были направлены в стороны позвонков. Постарайтесь, не расслабляясь, максимально выгнуть спину из такого положения, пальцами ладоней аккуратно массируя пространство около позвоночника. Повторите медленно не меньше 5 раз.
Заниматься можно несколько раз в день практически везде, включая рабочее место. Легкая разминка позволит предотвратить образование зажимов, предотвратить дискомфорт даже если вы весь день просидели за компьютером в неудобной позе.
Противопоказания для гимнастики
Достаточно часто мы встречаем объявления в стиле «Если прихватило спину, прострел в пояснице, боль в спине, делай эти упражнения», где определенный набор физической активности преподносится как панацея от любых болезней. Однако доверять подобным заявлениям нужно с опаской.
Каждый человек индивидуален, имеет огромное количество особенностей, часто сопутствующие заболевания. Поэтому специалисты советуют сначала пройти обследование и подобрать индивидуальную программу лечебной физкультуры, чтобы результат занятий действительно был только положительным [7].
Существует целый ряд противопоказаний к проведению гимнастических комплексов или отдельных приемов:
- Некоторые хронические заболевания.
- Тахикардия.
- Брадикардия.
- Резкие скачки давления.
- Озноб и плохое самочувствие.
- Повышенная температура тела.
- Слабость.
- Онкология.
- Высокий риск тромбоза.
- Инфекционные заболевания, период активного протекания воспалительных процессов.
- Серьезные нарушения мозгового кровообращения.
Чаще всего к физическим тренировкам советуют приступать после первой части медикаментозной терапии, когда острота приступа значительно снижена и дополнительные нагрузки не могут принести вреда.
Упражнения против боли в пояснице и спине, которые помогут снять напряжение и избавиться от неприятных ощущений назначает лечащий врач, подбирая схему индивидуально с учетом особенностей болезни и физического состояния пациента. Выполняя самостоятельно какие-либо из них возможно навредить себе, сделав что-то неправильно или выбрав комплекс, который не подходит для вашего заболевания.
Если указанные выше симптомы стали вашим частым спутником, обратитесь к специалистам, чтобы выяснить первопричину, пройти подходящее лечение и найти именно тот тип физической активности, который подойдет вам.
Список использованной литературы:
- Rainville J, Hartigan C, Martinez E, et al. Exercise as a treatment for chronic low back pain. Spine J 2004; 4:106.
- Meng XG, Yue SW. Efficacy of aerobic exercise for treatment of chronic low back pain: a meta-analysis. Am J Phys Med Rehabil 2015; 94:358.
- Deyo RA, Weinstein JN. Low back pain. N Engl J Med 2001; 344:363.
- O’Connor SR, Tully MA, Ryan B, et al. Walking exercise for chronic musculoskeletal pain: systematic review and meta-analysis. Arch Phys Med Rehabil 2015; 96:724.
- Saner J, Kool J, Sieben JM, et al. A tailored exercise program versus general exercise for a subgroup of patients with low back pain and movement control impairment: A randomised controlled trial with one-year follow-up. Man Ther 2015; 20:672.
- Roche G, Ponthieux A, Parot-Shinkel E, et al. Comparison of a functional restoration program with active individual physical therapy for patients with chronic low back pain: a randomized controlled trial. Arch Phys Med Rehabil 2007; 88:1229.
- Shiri R, Falah-Hassani K. Does leisure time physical activity protect against low back pain? Systematic review and meta-analysis of 36 prospective cohort studies. Br J Sports Med 2017; 51:1410.
- Smith BE, Littlewood C, May S. An update of stabilisation exercises for low back pain: a systematic review with meta-analysis. BMC Musculoskelet Disord 2014; 15:416.
- Mostagi FQ, Dias JM, Pereira LM, et al. Pilates versus general exercise effectiveness on pain and functionality in non-specific chronic low back pain subjects. J Bodyw Mov Ther 2015; 19:636.
Была ли эта статья полезна?
- Да
- Нет
Вы можете подписаться на нашу рассылку и узнать много интересного о лечение заболевания, научных достижений и инновационных решений:
Приносим извинения!
Как можно улучшить эту статью?
Более подробную информацию, возможно уточнить у врачей-неврологов, на нашем форуме!Перейти На Форум
Если у вас остались вопросы, задайте их врачам на нашем форуме!
Перейти на форум
ДОБАВИТЬ/ПОСМОТРЕТЬ КОММЕНТАРИИ
Записаться к специалисту
×
Обезболивающее при болях в спине: таблетки, уколы, мази и гели, пластыри
Услуги центра
Кто проводит?
врач-невролог
Курс лечения?
1 — 5 уколов
Длительность
10 — 30 минут
Результат
снятие боли
Стоимость
1500 руб. 2500 руб.
Препарат
Новокаин

Казиева Аминат Зиявовна
Врач-невролог
Ростовский государственный медицинский университет
Стаж с 2012 года
Информация предназначена исключительно для медицинских и фармацевтических работников. Все предоставленные препараты могут назначаться только лечащим врачом на основе полученных анализов.
При остеохондрозе и других заболеваниях позвоночника, которые сопровождаются болевым синдромом, врач обязательно назначает комплексное лечение, включающее обезболивающие средства. Рассмотрим лучшие таблетки от боли в спине.
Правила выбора лекарственных средств при боли в спине и пояснице
Препараты от боли в спине должен назначать врач после того, как установит причину болезненности. Специалист подбирает медикаменты с учетом диагноза, тяжести и скорости прогрессирования заболевания, возраста пациента, наличия противопоказаний, сопутствующих патологий, эффективности предыдущего лечения.
Боль в спине – основной симптом большинства заболеваний опорно-двигательного аппарата, травм позвоночника, мышц и связок
Правила выбора препаратов для лечения боли в спине:
- Хронический болевой синдром требует комплексной терапии: обезболивающие средства, нестероидные противовоспалительные препараты (НПВП), хондропротекторы, витамины.
- Если помимо боли, есть воспалительный процесс, то назначают нестероидные противовоспалительные средства (НПВС). Начинают лечение с минимально эффективных доз, которые являются безопасными для пациента. Если состояние не улучшается, то дозировку повышают.
- При сильном, остром болевом синдроме терапию дополняют анестетиками или кортикостероидами. НПВС не принесут нужного эффекта. При защемлении нервных окончаний хорошо помогают новокаиновые или лидокаиновые блокады.
- Боль, вызванную мышечным спазмом, лечат с помощью миорелаксантов. Эти препараты расслабляют мышечные волокна и улучшают кровообращение в пораженной области.

Шпидонов Геннадий Станиславович
Врач-невролог
Ростовский государственный медицинский университет (неврология)
Стаж 10 лет
При выборе медикаментов не стоит сразу выбирать сильнодействующие средства. Выбор делают в пользу наиболее безопасного и эффективного препарата. Только при отсутствии терапевтического результата переходят на более сильные медикаменты.
Лекарства от боли в спине не подходят для самолечения, поскольку длительное применение или передозировка может привести к нарушению функционирования внутренних органов.
Врач индивидуально подбирает форму выпуска препарата. При острых состояниях назначают инъекции внутримышечно или капельницы, поскольку они действуют быстрее. После купирования сильного болевого синдрома предпочтение отдается таблеткам и средствам для местного применения. Мази, гели и пластыри помогают закрепить обезболивающий эффект и сократить дозу системных медикаментов, тем самым снизив вероятность возникновения побочных эффектов.
Виды лекарственных средств от боли в спине
Лекарственные препараты – это первое, что помогает купировать болевые ощущения. После улучшения самочувствия лечение дополняют физиотерапевтическими процедурами, лечебной физкультурой, мануальной терапией.
Рассмотрим, что назначают врачи от болей в спине:
- нестероидные противовоспалительные средства;
- кортикостероиды;
- анальгетики;
- миорелаксанты;
- синтетические наркотические средства;
- витамины группы В;
- комбинированные препараты.
Выбор лекарственной группы зависит от силы, локализации и причины болевых ощущений.
Нестероидные противовоспалительные средства
Являются наиболее востребованными при заболеваниях позвоночника, мышц и суставов, которые сопровождаются болезненностью. Производят болеутоляющее, жаропонижающее и противовоспалительное действие. Действенны в отношении боли, которая возникла на фоне остеохондроза, ревматоидного артрита, миозита, радикулита, невралгии, неврита, травматического повреждения.
НПВС блокируют активность веществ, которые вызывают боль и воспаление
Скорость обезболивания зависит от формы выпуска препарата. Быстрее действуют уколы, их лечебный эффект ощущается через 10-20 мин.
НПВС не подходят для длительного применения, поскольку негативно влияют на работу печени, почек, пищеварительного тракта и сердечно-сосудистой системы. Курс лечения уколами не должен превышать 10 дней.
Перечень противовоспалительных препаратов при боли в спине:
- Диклофенак. Действующее вещество диклофенак натрия имеет сильное противовоспалительное и обезболивающее действие. Выпускается в форме раствора для инъекций, таблеток, ректальных суппозиториев. Уколы делают 1-2 раза в день, в зависимости от силы болевых ощущений. Таблетки лучше пить за 30 мин. до еды, при болезнях ЖКТ – после употребления пищи.
- Напроксен. Выпускается в форме таблеток, активным компонентом является напроксен натрия. Данный препарат обладает жаропонижающим, противовоспалительным и болеутоляющим действием. Его следует с осторожностью принимать пациентам с аллергическими реакциями в анамнезе и нарушением свертываемости крови.
- Ибупрофен. Средство может быстро обезболить, эффективно для снятия острого болевого синдрома в пояснице, справляется с суставной и мышечной болью, имеет доступную стоимость. Курс приема не более 10-12 дней.
- Кетопрофен. Имеет одноименное активное вещество, выпускается в форме таблеток, капсул, раствора для инъекций и суппозиториев. Его можно принять против боли, вызванной воспалительными и дегенеративными заболеваниями опорно-двигательного аппарата, при радикулите, невралгии, миалгии, посттравматическом болевом синдроме. Уколы применяют не более двух-трех дней.

Шпидонов Геннадий Станиславович
Врач-невролог
Ростовский государственный медицинский университет (неврология)
Стаж 10 лет
Средства из группы НПВС можно приобрести без рецепта, но необходима консультация врача. Если появилась боль в спине, то следует записаться на прием к неврологу.
Опытные врачи работают в клинике «СмартМед». В их распоряжении есть сверхточный МР-томограф 2019 года выпуска, с помощью которого удастся выявить причину болезненности и подобрать эффективную лечебную схему.
Стероидные средства
При сильной боли, когда не помогают НПВС, можно использовать кортикостероиды. Помимо болеутоляющего действия, они снимают воспаление и отечность.
Стероидные препараты относятся к противовоспалительным лекарствам
Кортикостероиды лучше применять в форме инъекций, поскольку они быстро действуют, являются средством экстренной помощи при острой боли. Продолжительность терапии определяет врач, однако для длительного использования препараты этой группы не подходят. Они негативно влияют на ЖКТ, сердце, сосуды и другие органы.
Хорошие средства от боли в спине с содержанием кортикостероидных компонентов:
- Дексаметазон;
- Гидрокортизон;
- Дипроспан;
- Метипред;
-
Метилпреднизолон;
- Медрол.
Синтетические наркотические вещества
Активным компонентом данной группы препаратов является сильнодействующее наркотическое вещество, вроде морфина. Такие препараты используются только по назначению врача, отпускаются в аптеке по рецепту. Они показаны пациентам с тяжелыми болезнями позвоночника дегенеративного характера, со злокачественными новообразованиями, когда не помогают другие сильнодействующие лекарства.
Синтетические наркотические препараты быстро избавляют от боли, однако они вызывают зависимость. К представителям этой группы относится Метадон, Трамадол, Промедол.
Анальгетики
Не сильную боль снимут анальгетики. Они хоть и обладают слабо выраженным анальгезирующим действием, но помогут уменьшить боли в мышцах, суставах, болезненность при невралгии.
Чтобы избавиться от болевого синдрома, необходимо выпить таблетку Анальгина, Парацетамола или Баралгина. Болеутоляющие лекарства принимаются после еды, 1-2 раза в сутки. Продолжительность лечения не должна превышать 3 дня.
Миорелаксанты
Помогают снять мышечный спазм. В состав миорелаксантов входят компоненты, воздействующие на отделы центральной нервной системы, отвечающие за тонус мышц. Они уменьшают спазм, при этом не подавляют нервные импульсы, не снижают мышечную силу, не влияют на производимые движения.
Миорелаксанты выпускаются для перорального, внутривенного и внутримышечного применения
Список медикаментов, которые относятся к миорелаксантам:
- Мидокалм;
- Тизалуд;
- Баклофен;
- Мидостад;
- Сирдалуд;
- Баклосан.
Миорелаксанты наиболее эффективные в составе комплексной терапии. Лечить боль в спине с их помощью лучше всего в сочетании с НПВС, поскольку обезболивающим действием они не обладают.
Комбинированные обезболивающие средства
Комбинированные средства от боли в спине являются достаточно эффективными, содержат сразу несколько действующих компонентов: стероидное или нестероидное противовоспалительное вещество, анальгетик, витамины группы В. Благодаря такому составу, они обладают комплексным действием.
Лучшие комбинированные лекарства от боли в спине:
- Некст;
- Мильгамма;
- Доларен;
- Паноксен.

Шпидонов Геннадий Станиславович
Врач-невролог
Ростовский государственный медицинский университет (неврология)
Стаж 10 лет
Витамины группы B
Витаминные препараты являются дополнением к основной терапии. Они не производят обезболивающее действие, однако улучшают состояние нервной ткани, поэтому эффективны при лечении невралгии, боли в шее, пояснице и других отделах спины.
Наиболее эффективно сочетание витаминов группы В и НПВС. Однако инъекции этих препаратов делают отдельно, выждав определенное время.
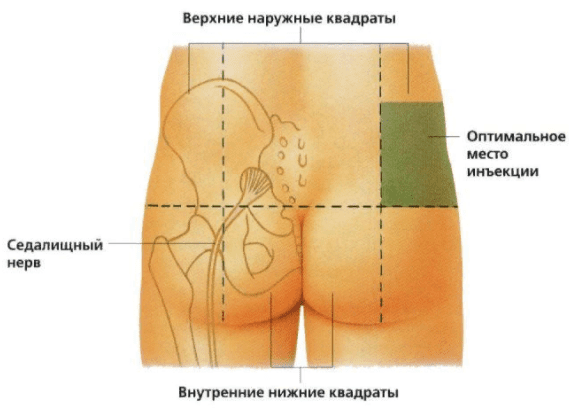
Уколы от боли в спине
При обострении остеохондроза, поясничного радикулита и других заболеваний позвоночника, когда спина болит так, что нарушает свободу движений, необходимо как можно быстрее облегчить состояние. В таких случаях применяются инъекции. Необходимо ограничиться 1-2 уколами в день, чтобы не превысить суточную дозу. Например, высочайшая дозировка для Диклофенака – 150 мг.
Уколы от боли в спине делают в ягодичную мышцу
Внимание стоит обратить на популярные средства:
- Диклофенак;
- Мелоксикам;
- Кетонал.
Инъекционное введение лекарства обеспечивает его быструю доставку в организм, в место поражения, поэтому спустя короткое время исчезает любая боль.
Примечание! Если боль невыносимая, не устраняется уколами НПВС, то рекомендована лидокаиновая блокада. Облегчение ощущается спустя несколько минут. Может быть достаточно одной блокады.
Таблетки от боли в спине
После купирования острого болевого синдрома с помощью уколов часто предпочтение отдают таблеткам. Они могут иметь различные дозировки активных компонентов, относиться к анальгетикам, НПВС, миорелаксантам. Дозу и вид препарата определяет врач, самолечение запрещено.
Названия обезболивающих таблеток для спины от боли в спине:
- Ибупрофен;
- Диклофенак;
- Целебрекс;
- Мелоксикам;
- Кетанов;
- Баралгин.
НПВС в форме таблеток имеют частые побочные эффекты со стороны желудка – боль, тошнота, изжога. Чтобы снизить негативное воздействие на ЖКТ, их употребляют после еды, дополнительно назначаются противоязвенные медикаменты.
Мази и гели от боли в спине
При растяжениях, воспалении мышц рекомендуется применять местные средства на основе диклофенака натрия, других противовоспалительных и обезболивающих компонентов.
Фармацевтический рынок представлен большим ассортиментом кремов, мазей и гелей от боли в спине:
- Финалгон;
- Фастум гель;
- Долобене;
- Долгит крем;
- Апизартрон;
- Вольтарен Эмульгель;
- Кетопрофен гель и другие.
Мази, кремы и гели нельзя наносить на пораженную поверхность кожи, где есть царапины, раны или дерматологические заболевания. Перед использованием следует прочитать информацию о способах применения в инструкции, узнать комментарии лечащего врача. Хоть медикаменты местного действия и не имеют системных побочных эффектов, однако их нужно с осторожностью использовать людям с почечной, печеночной и сердечной недостаточностью.
Средняя продолжительность лечения – 7-10 дней, но не более 2 недель.
Пластыри от боли в спине
При серьезных заболеваниях спины пластыри, как и другие местные обезболивающие средства, малоэффективны, зато они подходят в качестве вспомогательной терапии.
Пластыри от боли в спине приклеивают на кожу
Пластыри находятся на поверхности кожи до 8-12 ч., поэтому обеспечивают длительный болеутоляющий эффект.
Примечание! Альтернативой инъекциям местных анестетиков может стать пластырь с лидокаином, который подходит больным с радикулитом, остеохондрозом, невралгией.
Комплексный подход к лечению боли в спине
Чтобы избавиться от заболеваний опорно-двигательного аппарата, медикаментозной терапии недостаточно. Важно изменить образ жизни, включить легкие физические нагрузки, активно проводить свободное время, следить за осанкой, отказаться от вредных привычек и правильно питаться.
Людям с хроническими заболеваниями позвоночника хорошо помогает лечебная физкультура и физиотерапия. Рассмотрим эффективные вспомогательные лечебные методы.

Шпидонов Геннадий Станиславович
Врач-невролог
Ростовский государственный медицинский университет (неврология)
Стаж 10 лет
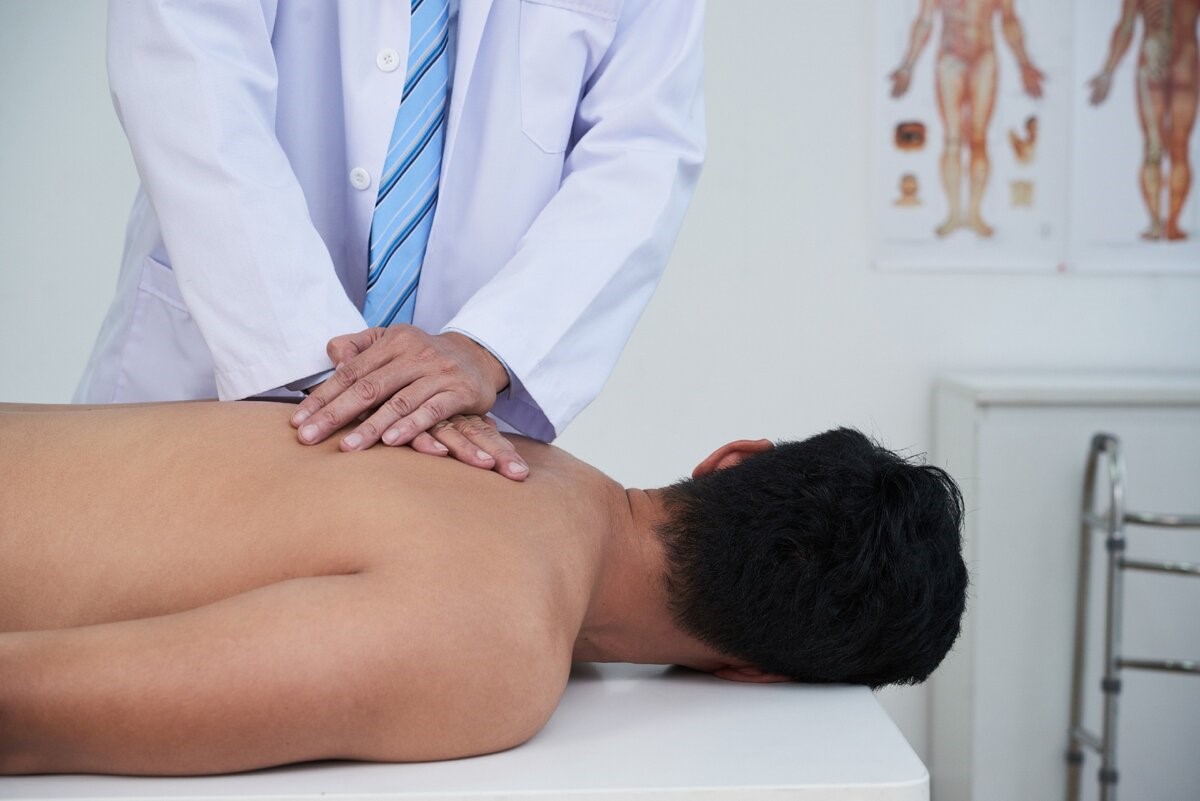
Массаж
Легкие профессиональные массажные движения позволяют снять мышечный спазм, улучшить кровообращение и ускорить регенерацию тканей в пораженной области.
Лечебная физкультура
Комплекс упражнений подбирается индивидуально для больных, с учетом их текущего состояния. Правильная нагрузка на спину помогает избавиться от болевых ощущений.
Физиотерапия
Курс лечения состоит из 10-15 процедур, однако первые положительные изменения можно заметить после первого сеанса. Эффективна магнитотерапия, ударно-волновая и ультразвуковая терапия, гальванизация, электрофорез, электромиостимуляция, дарсонвализация.
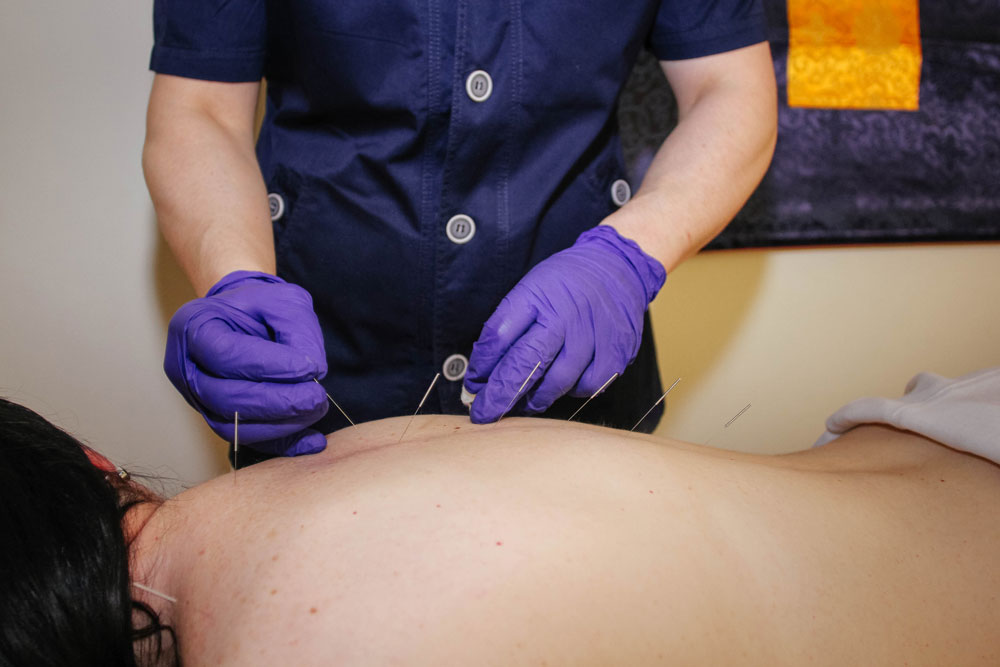
Иглоукалывание
С помощью иглоукалывания лечат любые боли в спине, противопоказания практически отсутствуют. Помимо обезболивания, можно добиться следующих эффектов:
- уменьшить мышечный спазм;
- улучшить кровообращение;
- ускорить восстановление поврежденных тканей.
Ношение ортопедических изделий
Использование специальных ортопедических приспособлений показано при травмах, искривлении позвоночника, остеохондрозе с протрузиями и других тяжелых заболеваниях. Корсеты и другие изделия должен подбирать врач в соответствии с диагнозом.
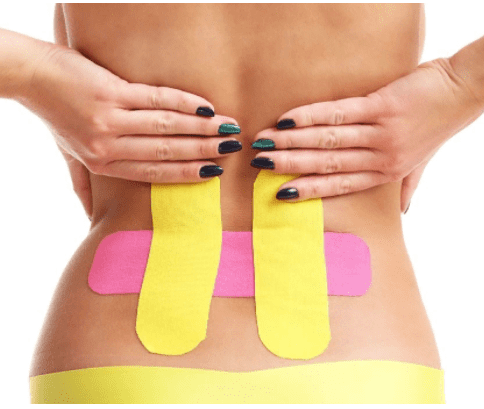
Тейпирование
С помощью тейпирования можно уменьшить болевые ощущения после травм, снизить нагрузку на позвоночник, восстановить мышечный тонус.
Тейпирование чаще используют для лечения поясничной боли
Какие ограничения есть по приему обезболивающих при боли в спине
Любые обезболивающие препараты нужно применять только по назначению врача, по индивидуально составленной схеме, учитывая противопоказания к выбранным лекарствам. Если облегчение не наступает в течение 3 дней, может потребоваться замена лекарства или коррекция дозы.
Общие противопоказания к приему обезболивающих препаратов:
- беременность;
- кормление грудью;
- индивидуальная непереносимость компонентов в составе;
- почечная, печеночная или сердечная недостаточность.
При самолечении возможно возникновение побочных эффектов, симптомов передозировки. В случае появления негативных реакций нужно немедленно обратиться в больницу.
Во время лечения нужно отказаться от приема алкоголя, исключить тяжелые физические нагрузки, которые могут стать причиной нового обострения.
Статьи и новости
Анализ частоты обращаемости в амбулаторную сеть в нашей стране показал, что от 40 до 70% пациентов поликлиник приходят к врачу с жалобой на боль, при этом наиболее распространенной является боль в спине [7–10, 12]. В зависимости от причин возникновения боли в спине подразделяют на специфические и неспецифические [1, 2, 8, 13, 15, 23]. Неспецифический характер боли в спине наблюдается в 90% случаев. Частота возникновения специфических болей в спине не превышает 8–10%, компрессионная радикулопатия пояснично-крестцовых корешков отмечается не более чем у 3–5% больных с болями в спине. Однако именно симптомы специфической боли необходимо выявлять в первую очередь при диагностическом исследовании [8, 21, 22].
При болях в спине правильно проведенное клиническое обследование позволяет в большинстве случаев четко разделить больных со специфической и неспецифической болью. В первую очередь при опросе и осмотре больного с болями в спине врач должен помнить о «симптомах угрозы», наличие которых может указывать на серьезное, порой опасное для жизни заболевание.
К «симптомам угрозы», указывающим на возможность возникновения специфической боли в спине, относятся:
- начало стойкой боли в спине в возрасте до 15 и после 50 лет;
- немеханический характер боли (боли не уменьшаются в покое, в положении лежа, в определенных позах);
- связь боли с травмой;
- постепенное усиление болей;
- наличие онкологии в анамнезе;
- возникновение боли на фоне лихорадки, снижения массы тела;
- жалобы на длительную скованность по утрам;
- симптомы поражения спинного мозга (параличи, тазовые нарушения, расстройства чувствительности);
- изменения в анализах мочи, крови.
При отсутствии «симптомов угрозы» во время первичного осмотра больной классифицируется как имеющий неспецифическую боль в спине, ему назначают противоболевую терапию без дополнительных диагностических процедур. Согласно международным стандартам, при отсутствии у пациента с болью в спине «симптомов угрозы» или корешковой боли нет необходимости проводить лабораторно-инструментальное обследование, включая рентгенографию позвоночника или компьютерную и магнитно-резонансную томографию (МРТ) [1, 8, 15].
Важно помнить, что методы визуализации с высокой частотой выявляют дегенеративно-дистрофические изменения в позвоночнике даже у больных без боли в спине. Так, по данным МРТ поясничного отдела позвоночника асимптоматические грыжи межпозвонковых дисков выявляются у лиц до 40 лет в 30–40% случаев, а у лиц старше 60 лет – в 100% [8, 22]. Дегенеративно-дистрофические изменения в позвоночнике, которые врачами часто диагностируются как остеохондроз, могут считаться лишь предпосылкой к возникновению боли в спине, но не ее непосредственной причиной. Наличие у пациентов с неспецифической болью в спине признаков дегенеративно-дистрофического поражения тканей позвоночника не коррелирует ни с характером боли, ни с ее интенсивностью, поэтому, несмотря на соблазн отнести рентгенологически выявляемые признаки остеохондроза позвоночника к причине возникновения боли, до сих пор не было получено убедительных доказательств такой связи. В современных отечественных и зарубежных методических рекомендациях по диагностике боли в спине рентгенологическое исследование не является компонентом первичного обследования [1, 15, 23].
Методы визуализации и консультации соответствующих специалистов рекомендуется назначать пациентам с болями в спине в неясных случаях, когда возникают подозрения на специфический характер боли, который может быть следствием опухолевого, воспалительного или травматического поражения позвоночника, инфекционных процессов, метаболических нарушений, заболеваний внутренних органов, повреждения мышц, поражения нервной системы и т. д.
Наличие лихорадки, локальной болезненности в паравертебральной области характерно для инфекционного поражения позвоночника. Его риск повышен у пациентов, получающих иммуносупрессивную терапию, страдающих ВИЧ-инфекцией, туберкулезом, инфекционными заболеваниями мочевыводящих путей. Причинами инфекционных осложнений могут быть недавно перенесенные инфекционные заболевания, туберкулез, саркоидоз, опоясывающий герпес, операции на позвоночнике, очаги в глубоких отделах мягких тканей. Лейкоцитоз может быть единственным лабораторным признаком, указывающим на дисцит или эпидуральный абсцесс.
Сохранение боли в покое и ночью, беспричинное снижение массы тела, наличие онкологического заболевания в анамнезе, а также возраст пациента старше 50 лет могут свидетельствовать о наличии первичной или метастатической опухоли позвоночника. Метастатическое поражение структур позвоночника встречается чаще, чем первичные опухоли. Метастазы в позвоночник обнаруживаются у 70% пациентов с первичными опухолями. Среди опухолей, которые наиболее часто метастазируют в структуры позвоночника, – опухоли молочных желез, легких, предстательной железы, почек, лимфома, меланома и опухоли ЖКТ. Боль в спине, которая будит пациента ночью, может также указывать на опухоль.
В половине всех случаев у пациентов с аневризмой брюшной аорты первым симптомом является боль в спине. Поэтому наличие пульсирующего объемного образования в области живота при пальпации – серьезный повод для проведения дополнительных диагностических процедур.
Компрессионный перелом позвоночника можно заподозрить при наличии травмы позвоночника, а также у лиц с остеопорозом вследствие возрастных нарушений кальциевого обмена. Остеопороз наиболее часто выявляется у женщин в постклимактерическом периоде, у лиц, принимающих глюкокортикоиды. Факторами риска также являются курение, употребление алкоголя и сидячий образ жизни.
Наличие выраженной скованности в спине, особенно по утрам, постепенное появление болей, усиление боли ночью могут свидетельствовать о ревматическом заболевании.
Если пациент жалуется на слабость в ногах, нарушение мочеиспускания, у него отмечаются снижение чувствительности в аногенитальной области и тазовые нарушения, следует заподозрить компрессию конского хвоста.
При осмотре пациента важно обращать внимание на возможные высыпания на кожных покровах, изменение позы, осанки, походки, объема движений в позвоночнике, тазобедренных суставах, на степень напряжения и болезненность мышц, локализацию миофасциальных триггерных точек. При этом слабовыраженная ортопедическая симптоматика при сильных болях может служить признаком серьезной сопутствующей патологии. Неврологическое обследование позволяет выявить повреждение корешков и структур спинного мозга.
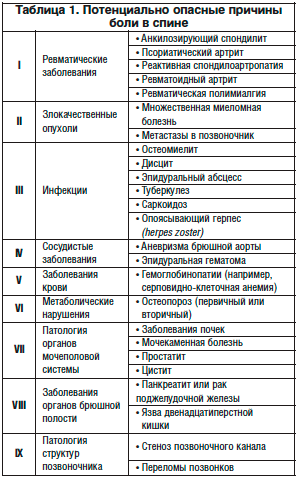
Потенциально опасные причины возникновения специфических болей в спине представлены в таблице 1.
При выявлении «симптомов угрозы» во время первичного осмотра необходимы клинико-инструментальное обследование и консультации соответствующих специалистов для подтверждения или опровержения предполагаемого диагноза. При подтверждении диагноза осуществляют лечение основного заболевания. При отсутствии данных о наличии какой-либо специфической патологии имеющуюся у пациента боль в спине классифицируют как неспецифическую и проводят эффективную противоболевую терапию. Как правило, неспецифические боли в спине носят доброкачественный характер и связаны с «механической» причиной вследствие перегрузочного воздействия на связки, мышцы, межпозвонковые диски и суставы позвоночника.
После тщательного сбора анамнеза у пациентов с болью в нижней части спины необходимо провести неврологический и ортопедический осмотры. При неврологическом исследовании выявляют признаки расстройства чувствительности, трофики, движения, изменение сухожильных рефлексов. При ортопедическом осмотре обращают внимание на позу, осанку, наличие и степень сколиоза, асимметрии конечностей. Важным является определение соответствия или несоответствия выраженности ортопедической симптоматики и боли. Как правило, слабовыраженная ортопедическая симптоматика при сильных болях – это признак серьезной сопутствующей патологии.
Клинически неспецифическая боль в спине является скелетно-мышечной болью, в которой традиционно выделяют мышечно-тонический (рефлекторный) болевой синдром, миофасциальный (МФБС) и артропатический болевой синдром [1, 8, 22].
Мышечно-тонический болевой синдром возникает вследствие ноцицептивной импульсации, идущей от пораженных дисков, связок и суставов позвоночника при статической или динамической перегрузке. Более чем в половине случаев источником ноцицептивной импульсации становятся дугоотростчатые (фасеточные) суставы, что подтверждается положительным эффектом блокад проекции этих суставов местными анестетиками. Ноцицепторы, содержащиеся в футлярах спинномозговых корешков, в твердой мозговой оболочке, задних и передних продольных связках, также могут участвовать в формировании боли. Вследствие ноцицептивной импульсации происходит рефлекторное напряжение мышц, которое вначале имеет защитный характер и иммобилизирует пораженный сегмент. Однако в дальнейшем тонически напряженная мышца сама становится источником боли. При этом обнаруживаются участки кожной и мышечной гипералгезии, мышечное напряжение, ограничение движения в соответствующем сегменте позвоночника. При наклонах в переднезаднем или боковом направлениях болевые ощущения могут усиливаться. Облегчение боли отмечается в положении лежа на боку с согнутыми ногами в коленных и тазобедренных суставах.
МФБС возникает в условиях действия избыточной нагрузки на мышцы, при этом синдроме пальпируемая мышца ощущается спазмированной в виде тугого тяжа. В мышце обнаруживаются болезненные уплотнения (триггерные зоны), давление на которые вызывает локальную и отраженную боль.
Развитие МФБС во многом обусловлено сенситизацией (повышением возбудимости) ноцицепторов, локализованных в мышцах [2]. При сенситизации ноцицепторов нервное волокно становится более чувствительным к повреждающим стимулам, что клинически проявляется развитием мышечного напряжения и гипералгезии. Неврологические нарушения не характерны для данной патологии.
Лечение пациентов с неспецифической болью в спине должно быть направлено в первую очередь на регресс болевой симптоматики, способствующий восстановлению активности пациента и снижению риска хронизации боли [1, 8, 23]. Важным представляется активное вовлечение пациента в процесс лечения, убеждение его в доброкачественном течении его болезни, разъяснение ему причин возникновения заболевания и тактики лечения.
В острый период необходимо ограничить физические нагрузки, следует избегать подъема тяжестей, длительного пребывания в сидячем или лежачем положении. При неспецифической боли в спине нет необходимости в соблюдении постельного режима. Небольшая физическая нагрузка не только не опасна, но и полезна, т. к. ранняя двигательная активность способствует улучшению трофики тканей и выздоровлению. Согласно рекомендациям, основанным на результатах многочисленных рандомизированных контролируемых исследований, эффективными при лечении неспецифической боли в спине являются [1, 8, 23]:
- сохранение физической активности (хороший уровень доказательности), польза от сохранения постельного режима не доказана;
- использование парацетамола и нестероидных противовоспалительных препаратов (НПВП) (хороший уровень доказательности);
- использование миорелаксантов центрального действия (хороший уровень доказательности).
Острую болевую симптоматику у пациентов с неспецифической болью в спине рекомендуется купировать парацетамолом и НПВП. Анальгетические и противовоспалительные свойства НПВП обусловлены ослаблением синтеза простагландинов вследствие ингибирования активности циклооксигеназ (ЦОГ-1 и ЦОГ-2) как в периферических тканях, так и в структурах ЦНС. Среди неселективных НПВП (н-НПВП) используются диклофенак, ацеклофенак, кетопрофен, лорноксикам, ибупрофен, блокирующие обе изоформы ЦОГ. Из селективных ингибиторов ЦОГ-2 (селективные НПВП (с-НПВП)) назначают целекоксиб, мелоксикам. Практически все НПВП, используемые в медицинской практике, апробированы при боли в спине и показали хороший обезболивающий эффект [5]. Нет данных, свидетельствующих об анальгетических преимуществах какого-либо представителя группы НПВП при купировании неспецифической боли в спине. НПВП при острой неспецифической боли в спине обычно назначают на 10–14 дней.
К класс-специфическим осложнениям, напрямую связанным с основным механизмом действия НПВП и возникающим наиболее часто, относятся поражение слизистой ЖКТ и риск развития кардиоваскулярных нарушений и функции почек [5]. Поэтому тактика лечения НПВП должна быть связана с безопасностью пациента и зависеть от его возраста, индивидуальной переносимости препарата и спектра сопутствующих заболеваний. Выбранное средство должно максимально устранять боль и не вызывать серьезных побочных эффектов.
В настоящее время благодаря многочисленным рандомизированным клиническим исследованиям наименьший риск развития серьезных осложнений со стороны ЖКТ отмечается при использовании НПВП с селективным ингибированием ЦОГ-2 – целекоксиба и мелоксикама [5].
В клинических рекомендациях по применению НПВП, подготовленных экспертами Ассоциации ревматологов России, Научного общества гастроэнтерологов России и Российского общества по изучению боли определены следующие критерии назначения НПВП [5]:
- Эффективность всех НПВП в рекомендуемых терапевтических дозах одинакова (нет четких доказательств обратного) (уровень доказательности А).
- Наиболее редко серьезные осложнения со стороны ЖКТ возникают при использовании с-НПВП (уровень доказательности А). Среди н-НПВП большая безопасность доказана для ацеклофенака, диклофенака и ибупрофена (уровень доказательности А).
- Комбинация НПВП и ингибиторов протонной помпы существенно снижает риск развития осложнений со стороны ЖКТ (уровень доказательности А).
- Напроксен, ибупрофен и с-НПВП более безопасны в отношении риска дестабилизации артериальной гипертензии и сердечной недостаточности (уровень доказательности В).
- Напроксен и целекоксиб более безопасны в отношении риска развития кардиоваскулярных катастроф (уровень доказательности В), тем не менее их применение у больных с высоким риском развития последних возможно только на фоне антиагрегантной терапии.
- Ибупрофен более безопасен, чем многие другие НПВП, в развитии кардиоваскулярных катастроф, однако он существенно снижает антиагрегантную эффективность ацетилсалициловой кислоты и не должен с ней сочетаться (уровень доказательности В).
- Напроксен более опасен в плане развития ЖКТ-осложнений, чем многие другие н-НПВП, поэтому соотношение кардиоваскулярного/ЖКТ риска для этого препарата в целом неблагоприятно. Наиболее благоприятно это соотношение для целекоксиба (уровень доказательности В).
- Применение низких доз ацетилсалициловой кислоты существенно снижает риск развития кардиоваскулярных катастроф на фоне приема любых НПВП (за исключением ибупрофена).
Уровни доказательности:
A – метаанализ рандомизированных контролируемых исследований или данные одного рандомизированного контролируемого клинического исследования.
B – данные контролируемого нерандомизированного исследования или исследований с высоким уровнем дизайна (например, когортные исследования).
Мелоксикам является первым представителем класса с-НПВП, специально созданным для снижения риска развития осложнений со стороны ЖКТ. На сегодняшний день этот препарат стал одним из наиболее популярных НПВП в России. Эффективность мелоксикама в дозе 7,5–15 мг/сут хорошо доказана при лечении острой и хронической неспецифической боли в спине. Время полувыведения препарата составляет 20–24 ч, поэтому он назначается 1 р./сут. Основные доказательства безопасности мелоксикама – масштабные рандомизированные контролируемые исследования MELLISSA и SELECT, согласно которым общее число осложнений со стороны ЖКТ на фоне приема мелоксикама в дозе 7,5 мг/сут было статистически значимо меньше, чем при приеме диклофенака и пироксикама [16, 17]. Важным достоинством мелоксикама является низкий риск развития гепатотоксических и кожных реакций, а также развития и обострения бронхоспастических состояний, что делает возможным его назначение больным, у которых подобные реакции отмечались на фоне приема ацетилсалициловой кислоты и других н-НПВП. Недавно в России было проведено рандомизированное исследование, в котором у пациентов с нижнепоясничным болевым синдромом проводилось сравнительное изучение эффективности оригинального препарата мелоксикама и дженерика (Амелотекс®) [9]. Пациенты распределялись по группам с помощью генератора случайных чисел, при этом в группах не отмечалось существенных различий по профессиональному составу, возрасту, сопутствующей патологии – факторам, которые могли бы повлиять на исход лечения. Мелоксикам вводился в триггерные точки по 15 мг/1,5 мл ежедневно в течение 3 сут с последующим назначением таблетированной формы 15 мг ежедневно в течение 20 сут. Авторы отметили одинаковую эффективность в сравниваемых группах. При этом после введения оригинального мелоксикама и Амелотекса® не было отмечено местных побочных явлений [9].
Использование центральных миорелаксантов устраняет мышечное напряжение, способствует регрессу боли и восстановлению двигательной активности пациента с неспецифической болью в спине [1, 8, 23]. В клинической практике при лечении таких больных используются в первую очередь толперизон, тизанидин и баклофен. Существуют также доказательства того, что комбинация НПВП и миорелаксантов у пациентов с неспецифической болью в спине более эффективна, чем монотерапия этими препаратами. Эта комбинация позволяет сократить сроки лечения и уменьшить риск развития побочных эффектов НПВП за счет снижения продолжительности использования последних.
В комплексную терапию целесообразно также включать лечебную физкультуру, методы рефлексотерапии, мануальной терапии (постизометрическая релаксация), массаж. Как правило, такое сочетание медикаментозных и немедикаментозных методов лечения способствует ускорению выздоровления пациентов с неспецифической болью в спине.
Поражение спинномозговых корешков при острой протрузии межпозвонкового диска характеризуются наличием острых простреливающих, реже – жгучих болей, парестезий и других сенсорных нарушений, иррадиирующих в дистальную зону дерматома и сочетающихся со снижением чувствительности в зоне иннервации соответствующего корешка, реже – с двигательными нарушениями в зоне пораженного корешка. Как правило, радикулярные боли сочетаются с рефлекторным мышечно-тоническим болевым синдромом.
Ключевую роль в развитии корешковой боли могут играть отек, ишемия и асептическое воспаление нервных корешков и окружающих тканей, которые возникают вследствие выделения провоспалительных субстратов, высвобождаемых из пульпозного ядра диска в эпидуральное пространство [8]. В этих условиях могут существенно изменяться морфофункциональные свойства нервных волокон, повышаться возбудимость ноцицепторов, расширяться диапазон стимулов, способных их активировать, возникать перекрестное возбуждение в нейронах спинномозговых узлов. Болевой синдром при компрессионной радикулопатии имеет смешанный характер и включает в себя симптомы ноцицептивной и невропатической боли.
Консервативное лечение больных с компрессионной радикулопатией наряду с использованием НПВП включает применение вазоактивных препаратов с целью уменьшения отека и улучшения микроциркуляции. С учетом роли невропатического механизма в формировании болевого синдрома показано применение антиконвульсантов (прегабалин, габапентин). Эффективным методом лечения пояснично-крестцовой радикулопатии в стационарных условиях считают лечебные эпидуральные блокады с кортикостероидами для быстрого купирования болевого синдрома. При этом использование блокад на 75% повышает эффективность общепринятой терапии [8]. В комплексную терапию компрессионной радикулопатии нередко включают витамины группы В (В1, В6, В12). Данные витамины в комплексном лечении пациентов с корешковой болью применяются на протяжении многих лет. К настоящему времени опубликовано много исследований, отражающих эффективность использования витаминов группы В у пациентов с острыми болями в спине [3, 4, 6, 14, 18–20]. Во многих работах подчеркивается, что как комбинация, так и раздельное применение витаминов В1, В6 и В12 обладает анальгезирующим эффектом. Обезболивающее действие витаминов группы В связывают с торможением ноцицептивных нейронов в спинно-мозговых ганглиях, дорзальных рогах спинного мозга и ядрах.
Таким образом, обезболивающая терапия является не простым симптоматическим лечением, а требует индивидуального обоснованного подхода, учитывающего все преимущества и возможные нежелательные явления при приеме пациентом тех или иных лекарственных средств.
Боли в спине — одна из наиболее распространенных жалоб, которые пациенты предъявляют в общемедицинской практике. Часто они вызываются остеохондрозом позвоночника — дегенеративным поражением хряща межпозвонкового диска и реактивными изменениями со стороны тел смежных позвонков. Поражение межпозвонкового диска развивается вследствие его повторных травм (подъем тяжести, избыточная статическая и динамическая нагрузка, падения и др.) и возрастных дегенеративных изменений. Студенистое ядро, центральная часть диска, высыхает и частично утрачивает амортизирующую функцию. Фиброзное кольцо, расположенное по периферии диска, истончается, в нем образуются трещины, к которым смещается студенистое ядро, образуя выпячивание (пролапс), а при разрыве фиброзного кольца — грыжу. В настоящее время созданы препараты, оказывающие структурно-модифицирующее действие на хрящевую ткань (старое название — хондропротекторы). Типичным представителем группы является препарат хондро, назначаемый курсом по 4 месяца (эффект сохраняется 2 месяца после отмены). В пораженном позвоночном сегменте возникает относительная нестабильность позвоночника, развиваются остеофиты тел позвонков (спондилез), повреждаются связки и межпозвонковые суставы (спондилоартроз). Грыжи межпозвонковых дисков наиболее часто наблюдаются в нижних поясничных дисках, реже — в нижних шейных и верхних поясничных, крайне редко — в грудных. Грыжи диска в тело позвонка (грыжи Шморля) клинически не значимы, грыжи диска в заднем и заднебоковом направлении могут вызвать сдавление спинно-мозгового корешка (радикулопатию), спинного мозга (миелопатию на шейном уровне) или их сосудов.
Кроме компрессионных синдромов возможны рефлекторные (мышечно-тонические), которые обусловлены импульсацией из рецепторов в ответ на изменения в дисках, связках и суставах позвоночника — болезненный мышечный спазм. Рефлекторное напряжение мышц вначале имеет защитный характер, поскольку приводит к иммобилизации пораженного сегмента, однако в дальнейшем этот фактор становиться причиной возникновения боли. В отличие от компрессионных синдромов остеохондроза позвоночника, которые встречаются относительно редко, болевые мышечные спазмы возникают в течение жизни практически у каждого второго человека.
Классический пример болезненного мышечного спазма представляет люмбаго (поясничный прострел), который характеризуется резкой, простреливающей болью в пояснице, развивающейся, как правило, при физической нагрузке (подъем тяжести и др.) или неловком движении. Больной нередко застывает в неудобном положении, попытка движения приводит к усилению боли. При обследовании выявляют напряжение мышц спины, обычно сколиоз, уплощение поясничного лордоза или кифоз.
Люмбалгия — боль в спине — и люмбоишиалгия — боль в спине и по задней поверхности ноги — развиваются чаще после физической нагрузки, неловкого движения или переохлаждения, реже — без каких-либо причин. Боли носят ноющий характер, усиливаются при движениях в позвоночнике, определенных позах, ходьбе. Для люмбоишиалгии характерна боль в ягодице, в задненаружных отделах ноги, не достигающая пальцев. При обследовании выявляют болезненность, напряжение мышц спины и задней группы мышц ноги, ограничение подвижности позвоночника, часто сколиоз, симптомы натяжения (Ласега, Вассермана и др.).
На шейном уровне могут возникать рефлекторные мышечно-тонические синдромы: цервикалгия и цервикобрахиалгия, которые чаще развиваются после физической нагрузки или неловкого движения шеи. Цервикалгия — боль в шейной области, которая нередко распространяется на затылок (цервикокраниалгия). Цервикобрахиалгия — боль в шейной области, распространяющаяся на руку. Характерно усиление болей при движениях в шее или, наоборот, при длительном статическом положении (в кино, после сна на плотной высокой подушке и др.). При обследовании выявляют напряжение шейных мышц, часто наблюдается ограничение движений в шейном отделе, болезненность при пальпации остистых отростков и межпозвонковых суставов на стороне боли.
При компрессии нервного корешка (радикулопатии) кроме болезненного мышечного спазма и ограничений подвижности в позвоночнике и конечностях выявляются чувствительные, рефлекторные и (или) двигательные нарушения в зоне пораженного корешка. На поясничном уровне чаще поражаются пятый поясничный (L5) и первый крестцовый (S1) корешки, реже — четвертый поясничный корешок и очень редко — верхние поясничные корешки. Радикулопатии нижних шейных корешков встречаются значительно реже.
Болезненный мышечный спазм возникает и при другой довольно распространенной причине болей в спине и конечностях — миофасциальных болях, вызванных формированием так называемых триггерных зон в мышцах и (или) связанных с ними фасциях. Миофасциальные боли проявляются напряжением мышц и наличием в них триггерных точек, выявление которых осуществляется путем мануального исследования мышц. Активная триггерная точка — постоянный источник боли, усиливающийся при ее пальпации в мышце; латентная триггерная точка вызывает боль только при ее пальпации. Для каждой мышцы существует самостоятельный миофасциальный синдром с характерной локализацией боли при раздражении триггерной зоны, распространяющийся за пределы проекции мышцы на кожную поверхность. Очаговые неврологические нарушения отсутствуют, за исключением тех случаев, когда напряженные мышцы сдавливают нервный ствол.
Важно помнить, что боли в спине могут быть единственным симптомом при опухоли спинного мозга, сирингомиелии и других заболеваниях спинного мозга. Боли возникают при деструкции позвонков и поражении нервных корешков вследствие инфекционных процессов (туберкулезный спондилит, спинальный эпидуральный абсцесс), новообразованиях (первичные и метастатические опухоли позвоночника, миеломная болезнь), дисметаболических нарушениях (остеопороз, гиперпаратиреоз, болезнь Педжета). Боль в спине может быть следствием перелома позвоночника, его врожденных или приобретенных деформаций (сколиоза и др.), стеноза позвоночного канала, спондилолистеза, анкилозирующего спондилоартрита.
Она возможна при различных соматических заболеваниях (сердца, желудка, поджелудочной железы, почек, органов малого таза и др.) по механизму отраженных болей.
Обследование пациента с болью в спине требует тщательности. Нельзя любые боли в спине списывать на «остеохондроз» — состояние, которое при рентгенологическом исследовании выявляется у большинства людей среднего и пожилого возраста. Для неврологических проявлений остеохондроза позвоночника и миофасциальных болей характерны болезненный мышечный спазм и ограничение подвижности позвоночника.
Диагноз рефлекторных и компрессионных осложнений остеохондроза основывается на клинических данных и требует исключения других возможных причин болей в спине. Рентгенографию позвоночника используют, в основном, для исключения врожденных аномалий и деформаций, воспалительных заболеваний (спондилитов), первичных и метастатических опухолей. Рентгеновская КТ или МРТ позволяет выявить грыжу диска, определить ее размеры и локализацию, а также обнаружить стеноз позвоночного канала, опухоль спинного мозга.
Диагноз миофасциальных болей основывается на клинических данных (выявление болезненного мышечного напряжения одной или нескольких мышц) и требует исключения других возможных причин боли; дифференциальный диагноз с рефлекторными синдромами (мышечно-тоническими синдромами) вследствие остеохондроза позвоночника часто вызывает сложности; возможно сочетание этих заболеваний.
Лечение рефлекторных синдромов и радикулопатий вследствие остеохондроза основывается в остром периоде на обеспечении покоя — больному рекомендуется избегать резких наклонов и болезненных поз. Предписаны постельный режим в течение нескольких дней до стихания резких болей, жесткая постель (щит под матрац), прием миорелаксантов центрального действия, при необходимости — также дополнительно анальгетиков, нестероидных противовоспалительных средств. Для облегчения передвижения в этот период следует надеть шейный или поясничный корсет (фиксирующий пояс). Можно использовать физиотерапевтические анальгезирующие процедуры, втирание обезболивающих мазей, компрессы с 30–50-процентным раствором димексида и новокаином, новокаиновые и гидрокортизоновые блокады. При ослаблении болей рекомендуют постепенное увеличение двигательной активности и упражнения на укрепление мышц.
При хроническом течении рефлекторных синдромов и радикулопатий могут быть эффективны мануальная терапия, рефлексотерапия, физиотерапевтическое лечение, санаторно-курортное лечение. Хирургическое лечение (удаление грыжи диска) необходимо в тех редких случаях, когда возникает сдавление спинного мозга или корешков конского хвоста. Хирургическое лечение также показано при дискогенной радикулопатии, сопровождающейся выраженным парезом, и при длительном (более трех-четырех месяцев) отсутствии эффекта от консервативного лечения и наличии большой грыжи диска. Для профилактики обострений остеохондроза рекомендуют избегать провоцирующих факторов (подъем больших грузов, ношение тяжелой сумки в одной руке, переохлаждение и др.), регулярно заниматься лечебной гимнастикой.
При миофасциальных болях необходимо, чтобы мышца находилась в покое в течение нескольких дней. В качестве лечения можно назначать упражнения на растяжение мышц (постизометрическая релаксация), физиотерапию, рефлексотерапию или местное введение анестетиков в триггерные зоны, компрессы с димексидом и анестетиками.
Как уже было отмечено, и при острых болях, и при хронических болевых синдромах большое значение имеет лечение болезненного мышечного спазма. Тоническое напряжение мышц может не только само по себе быть причиной боли, но и способно вызвать деформацию и ограничивать подвижность позвоночника, а также обуславливать компрессию проходящих вблизи нервных стволов и сосудов. Для его лечения помимо нестероидных противовоспалительных средств, анальгетиков, (например, нимулид в форме трансдермального геля для местной терапии или в форме лингвальных таблеток при остром болевом синдроме), физиотерапии и лечебной гимнастики в качестве препаратов первого ряда применяют миорелаксанты — препараты, способные разорвать «порочный круг» болевого синдрома [2].
Для лечения болезненного мышечного спазма миорелаксанты используются внутрь или парентерально. Снижая рефлекторное мышечное напряжение, миорелаксанты уменьшают боль, улучшают двигательные функции и облегчают проведение лечебной физкультуры. Лечение миорелаксантами начинают с обычной терапевтической дозы и продолжают до тех пор, пока сохраняется болевой синдром; как правило, курс лечения составляет несколько недель. В ходе целого ряда исследований удалось доказать, что при болезненном мышечном спазме добавление к стандартной терапии (нестероидные противовоспалительные средства, анальгетики, физиотерапия, лечебная гимнастика) миорелаксантов приводит к более быстрому регрессу боли, мышечного напряжения и улучшению подвижности позвоночника.
В качестве миорелаксантов применяются мидокалм, баклофен и сирдалуд. Миорелаксанты обычно не комбинируют друг с другом. Для снятия болезненных мышечных спазмов можно также использовать диазепам (седуксен, реланиум) в индивидульно подобранной дозе.
Баклофен оказывает миорелаксирующее действие преимущественно на спинальном уровне. Препарат близок по структуре к γ -аминомасляной кислоте (ГАМК); он связывается с пресинаптическими ГАМК-рецепторами, приводя к уменьшению выделения эксцицаторных аминокислот (глутамата, аспратата) и подавлению моно- и полисинаптической активности на спинальном уровне, что и вызывает снижение мышечного тонуса; баклофен также оказывает умеренное центральное анальгезирующее действие. Он хорошо всасывается из желудочно-кишечного тракта, максимальная концентрация в крови достигается через 2-3 ч после приема. Начальная доза составляет 15 мг в сутки (в три приема), затем дозу увеличивают на 5 мг каждый день до получения желаемого эффекта, препарат принимают во время еды. Обычные дозы для лечения болезненного мышечного спазма 20—30 мг. Максимальная доза баклофена для взрослых составляет 60—75 мг в сутки. Побочные эффекты чаще проявляются сонливостью, головокружением. Иногда возникают тошнота, запор, диарея, артериальная гипотония; требуется осторожность при лечении больных пожилого возраста.
Сирдалуд (тизанидин) — агонист α-2 адренергических рецепторов. Препарат снижает мышечный тонус вследствие подавления полисинаптических рефлексов на уровне спинного мозга, что может быть вызвано угнетением высвобождения возбуждающих аминокислот и активацией глицина, снижающего возбудимость интернейронов спинного мозга; сирдалуд обладает также умеренным центральным анальгезирующим действием. При приеме внутрь максимальная концентрация сирдалуда в крови достигается через час, прием пищи не влияет на его фармакокинетику. Начальная доза препарата составляет 6 мг в сутки в три приема, средняя терапевтическая доза — 12—24 мг в сутки, максимальная доза — 36 мг в сутки. В качестве побочных эффектов отмечаются сонливость, головокружение, незначительное снижение артериального давления; требуется осторожность при приеме препарата больными пожилого возраста.
Мидокалм (толперизон) в течение длительного времени широко используется при лечении рефлекторных и компрессионных осложнений дегенеративно-дистрофических изменений позвоночника (остеохондроз, спондилез, спондилоартроз) и миофасциальных болей [3]. Мидокалм оказывает преимущественно центральное миорелаксирующее действие. Снижение мышечного тонуса при приеме препарата связывается с угнетающим влиянием на каудальную часть ретикулярной фармации и подавлением спинно-мозговой рефлекторной активности. Препарат обладает умеренным центральным анальгезирующим действием и легким сосудорасширяющим влиянием. Прием мидокалма начинают с 150 мг в сутки три раза в день, постепенно увеличивая дозу до получения эффекта, у взрослых обычно до 300—450 мг в сутки. Для быстрого эффекта препарат вводится внутримышечно по 1 мл (100 мг) два раза в сутки или внутривенно по 1 мл один раз в сутки.
Эффективность и безопасность применения мидокалма при болезненном мышечном спазме доказана в ходе двойного слепого плацебо-контролируемого исследования [4]. В восьми исследовательских центрах 110 больных в возрасте от 20 до 75 лет методом рандомизации получали мидокалм в дозе 300 мг в сутки или плацебо в сочетании с физиотерапией и реабилитацией в течение 21 дня. В качестве объективного критерия эффективности лечения рассматривают болевой порог давления, измеряемый с помощью специального прибора (Pressure Tolerance Meter) в 16 симметричных точек туловища и конечностей. Кроме того, пациенты субъективно оценивали свое состояние по интенсивности боли, ощущению напряжения мышц и подвижности позвоночника; врач также оценивал напряжение мышц и подвижность позвоночника. Перед началом лечения и после его окончания проводилось развернутое клиническое и лабораторное обследование, включая ЭКГ, измерение артериального давления, биохимический анализ крови по 16 показателям.
Согласно результатам исследований, применение мидокалма достоверно снижает болезненный мышечный спазм, измеряемый объективно инструментальным методом. Различие между группами лечения и плацебо, которое отмечалось уже на четвертый день, постепенно увеличивалось и становилось статистически достоверным на 10-й и 21-й дни лечения, которые были выбраны в качестве конечных точек для доказательного сравнения. Анализ субъективной оценке результатов лечения, данной врачами и пациентами после его окончания (через 21 день), показал, что в группе больных, получавших мидокалм, достоверно чаще результаты лечения оценивались как очень хорошие, тогда как в группе плацебо эффект существенно чаще отсутствовал. Согласно субъективной оценке результатов лечения, данной больными после его окончания (через 21 день), каких-либо значимых различий, касающихся переносимости мидокалма и плацебо, выявлено не было. У подавляющего большинства больных отмечалась хорошая переносимость мидокалма. Результаты ЭКГ, биохимические и гематологические показатели в группе пациентов, принимавших как мидокалм, так и плацебо, также не различались.
Важно отметить, что более половины (62%) пациентов, включенных в исследование, получали другие виды терапии до начала исследования, и у большинства из них (68%) при этом не отмечалось улучшения. Это свидетельствует об эффективности мидокалма в лечении болезненного мышечного спазма, резистентного к другим видам терапии.
Введение мидокалма парентерально позволяет быстро снять боль и уменьшить мышечное напряжение. При вертеброгенном мышечно-тоническом синдроме внутримышечное введение 100 мг мидокалма ослабляет боль уже через 1,5 ч, а лечение мидокалмом в течение недели по 200 мг/сут в/м, а затем на протяжении двух недель по 450 мг/сут перорально имеет достоверное преимущество над стандартной терапией; при этом терапия мидокалмом не только позволяет уменьшить боль, но и снимает тревожность, повышает умственную работоспособность [1].
При болезненном мышечном спазме достоинствами мидокалма помимо эффективного миорелаксирующего и обезболивающиего эффекта являются отсутствие побочных эффектов и хорошее взаимодействие с нестероидными противовоспалительными средствами, что во многих случаях позволяет уменьшить дозу последних и вследствие этого ослабить или даже полностью устранить их побочные эффекты, не снижая эффективности лечения.
Важным преимуществом мидокалма перед другими миорелаксантами является отсутствие седативного эффекта и мышечной слабости при его приеме. Это преимущество доказано в ходе двойного слепого плацебо-контролируемого исследования [5]. В исследовании вошли 72 здоровых добровольца в возрасте от 19 до 27 лет (средний возраст — 21,7 лет). Исследование проводилось в течение восьми дней, все это время добровольцы методом рандомизации получали 150 или 450 мг мидокалма в сутки в три приема либо плацебо — также в три приема. Нейропсихологические исследования осуществляются утром в первый и последний (восьмой) дни исследования до и после приема мидокалма через 1,5, 4 и 6 ч либо плацебо. Результаты исследования не показали каких-либо существенных различий в скорости сенсомоторных реакций и быстроте выполнения различных психологических тестов через 1,5, 4 и 6 ч после приема мидокалма в дозе 50 или 150 мг либо плацебо. Аналогичные исследования, проведенные на восьмой день с начала приема мидокалма, также не показали существенных различий в сравнении с группой плацебо. Это свидетельствует о хорошей переносимости мидокалма и возможности назначения его в тех случаях, когда по роду деятельности пациенту требуется сохранить быстроту реакций и способность концентрировать внимание, в том числе при вождении автомобиля.
Таким образом, болезненный мышечный спазм представляет собой одну из наиболее распространенных причин болей в спине (вследствие рефлекторных синдромов остеохондроза или миофасциальных болей). В таких случаях рекомендуется применение миорелаксантов в комбинации с различными лекарственными средствами, физиотерапией и лечебной гимнастикой. В последние годы доказана эффективность и безопасность миорелаксанта мидокалма, который не вызывает седативного эффекта и выпускается в форме для парентерального введения с целью быстрого купирования болевого синдрома.
Литература.
- Авакян Г. Н., Чуканова Е. И., Никонов А. А. Применение мидокалма при купировании вертеброгенных болевых синдромов // Журн. неврол. и психиат. 2000. № 5. С. 26-31.
- Парфенов В. А., Яхно Н. Н. Неврология в общемедицинской практике. — М., 2001.
- Парфенов В. А. Мидокалм в неврологической практике // Лечение нервных болезней. 2002. № 2. С. 10-12.
- Pratzel H. G., Alken R. G., Ramm S. Efficacy and tolerance of repeated doses of tolperisone hydrochloride in the treatment of painful reflex muscle spasm: results of a prospective placebo-controlled double-blind trial // Pain. 1996. Vol. 67.- P. 417-425.
- Dulin J., Kovacs L., Ramm S. et al. Evaluation of sedative effects of single and repeated doses of 50 mg and 150 mg tolperisone hydrochloride. Results of a prospective, randomized, double-blind, placebo-controlled trial // Pharmacopsychiat. 1998. Vol. 31. P. 137-142.
В. А. Парфенов, доктор медицинских наук, профессор ММА им. И. М. Сеченова
Т. Т. Батышева, кандидат медицинских наук Поликлиника восстановительного лечения №7 Москвы